Złamanie przeciążeniowe (złamanie zmęczeniowe) nie odpowiada, przynajmniej na początku ewolucji, prawdziwemu złamaniu, ale uszkodzeniu kości spowodowanemu nadmiernym zużyciem (nadużyciem Anglosasów). Klinicznie spowoduje to miejscowy ból kości o postępującym wyglądzie i niewielką funkcjonalną impotencję. Gdy po okresie stosunkowo dobrej tolerancji ból kostny nasila się, może to wskazywać na prawdziwe złamanie z przemieszczeniem odłamów kostnych. W niektórych miejscach, takich jak piszczel i kość udowa, złamanie przeciążeniowe natychmiast odpowiada prawdziwemu złamaniu, z nagłym początkiem i funkcjonalną impotencją.
W praktyce sportowej przepracowana kość początkowo będzie mikropękać z powodu braku równowagi między zjawiskami niszczenia przez osteoklasty a fizjologiczną odbudową przez osteoblasty (remodeling), które są naturalnymi zjawiskami odpowiedzi tkanek kostnych na nadmierne obciążenia, następnie w drugim czasie częściowo lub całkowicie pęknąć, jeśli naprężenia, które spowodowały mikropęknięcia, trwają (Mac Bryde).
Jeśli chodzi o częstotliwość, lwia część przypada na bieganie, na poziomie lokalizacji jest to piszczel, na poziomie etnicznym bardziej dotknięta jest rasa biała, a ostatecznie płeć żeńska jest 3,5 razy bardziej dotknięta.
Nasi koledzy Jacques Rodineau i Hervé de Labareyre przeprowadzili wyczerpujące badania złamań stresowych u sportowców i uznali je za chorobę adaptacji kości do wysiłku przy braku ostrego urazu.
Intensywna i powtarzalna aktywność fizyczna, taka jak taniec, jest również dotknięta dużą częstotliwością, a według Bruknera 30% tancerzy doświadczy w trakcie swojej kariery złamania przeciążeniowego kości śródstopia.

Preferowanymi miejscami do złamań przeciążeniowych są kończyny dolne i miednica, a warto wiedzieć, że masa ciała zwiększa się o 2,75 podczas chodzenia, o 5 podczas biegu, o 7 podczas schodzenia i o 10 podczas 1 skoku+++.
Kończyny górne:
- kość ramienna w rzucie oszczepem, krykiecie, piłce bazowej.
- kości łokciowej i tenisa oraz golfa, kości łokciowej w baseballu
- kości haczykowatej kości haczykowatej nadgarstka i gry w rakietę
- obojczyków i kości łódeczkowatej nadgarstka w podnoszeniu ciężarów.
Kręgosłup u wysportowanego dziecka w sporcie w przeprostu z cieśniową lizą L5, dwuręczny bekhend w tenisie.
Nadbrzeżny grill w golfie.
Czynniki przyczyniające się
Klasyfikacja
Na podstawie lokalizacji złamań przeciążeniowych na kościach śródstopia ustalono klasyfikację:
Obrazowanie jest niezbędne i na początku zawsze konieczne jest rozpoczęcie od konwencjonalnej radiografii z płaskim, jednak radio jest pozytywne dopiero od 3 tygodnia, wskazane będzie powtórzenie stereotypów, a nawet w przypadku niektórych lokalizacji, takich jak stopa i sacrum uzupełnimy skanerem, aby złamanie było dobrze widoczne.

Do wczesnej diagnozy scyntygrafia jest idealna; pokazuje obrazy hiperfiksacji w różnych momentach, ale kolejny minus, bardzo czuły, może prowadzić do przeszacowań diagnostycznych, ponieważ jednocześnie jest mało specyficzny, więc u sportowców preferujemy MRI, czuły na początku sekwencji T1 i T2 , bardzo specyficzny i dlatego niezbędny do diagnozy wczesnej pewności.
Nie zapominaj o pilnej potrzebie wczesnej diagnozy, aby nie zakłócić zbytnio kariery sportowej, a nawet położyć jej kres, zwłaszcza jeśli złamanie jest rozproszone.
Są to zasadniczo złamania spowodowane niewydolnością kości (miednica ++), w których wysiłek fizyczny jest niewielki, a odporność kości jest zmniejszona przez osteomalację lub osteoporozę.
W przypadku problemów hormonalnych lub u sportowców po 50 roku życia można spotkać się z mieszanymi formami złamań, związanymi zarówno z przetrenowaniem, jak i łamliwością kości.
Leczenie
Główne lokalizacje złamań naprężeniowych
1- Złamania zmęczeniowe miednicy

U sportowca postępujący ból pachwiny może odpowiadać złamaniu przeciążeniowemu wokół otworu zasłonowego , aw szczególności gałęzi kulszowo-łonowej, kości łonowej lub panewki .
Fessalgia lędźwiowa z kulawizną może odpowiadać złamaniu przeciążeniowemu kości krzyżowej .
W złamaniu przeciążeniowym kości łonowej ból łonowy promieniuje chętnie w kierunku krocza i klinicznie objawia się bólem łonowym, który tylko w badaniach obrazowych można odróżnić od artropatii łonowej w sporcie.
Czasami początek może być bardzo nagły w przypadku uszkodzenia dwóch gałęzi kulszowej i biodrowo-łonowej otworu zasłonowego.

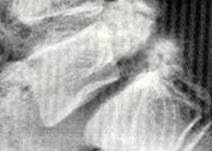
Obraz MRI złamania przeciążeniowego skrzydła biodrowego

złamanie przeciążeniowe dolnej 1/3 kości udowej typu podłużnego równoległego do głównej osi kości udowej .
W przeciwieństwie do innych lokalizacji, przeciążeniowe złamania szyjki kości udowej mogą mieć poważne konsekwencje funkcjonalne na biodrze w przypadku przemieszczenia i konieczne jest ich wczesne rozpoznanie u sportowców borykających się z bólem pachwiny podczas chodzenia lub chodzenia. , uspokajające się w spoczynku, zazwyczaj promieniujące do przodu uda aż do kolana, z towarzyszącą kulawizną narastającą podczas wysiłku fizycznego.
Badanie kliniczne wskazuje na patologię stawu biodrowego, a u sportowca zawsze należy brać pod uwagę możliwość złamania przeciążeniowego szyjki kości udowej.
Odpowiednie obrazowanie, najpierw konwencjonalna radiografia, scyntygrafia drugiego rzutu, a jeszcze lepiej MRI, okażą się pozytywne na wczesnym etapie w przypadku potwierdzonego złamania przeciążeniowego.
W przypadku nagłego startu sportowiec podczas chodzenia, a zwłaszcza biegu, odczuje ostry ból pachwiny, zmuszając go do ograniczenia wysiłku.
Można nawet od samego początku zaobserwować rzeczywistą impotencję funkcjonalną, która spowoduje upadek, skutkujący na zdjęciu rentgenowskim rozejściem złamania.
3 - Złamania przeciążeniowe kości łonowej
W obliczu bólu pachwinowego, który najczęściej pojawia się stopniowo, ale czasami pojawia się nagle (wzbudzając obawę przed powikłaniem, jakim jest przemieszczenie ogniska złamania przeciążeniowego), ból, któremu może towarzyszyć kulawizna, pierwszy odruch jest oczywiście i nigdy nie powtórzymy go wystarczająco, aby klinicznie i obrazowo wyeliminować śródstawowy problem stawu biodrowego; po wyeliminowaniu problemu z biodrem i przed rozważeniem rozpoznania prawdziwego bólu łonowego, należy pomyśleć u sportowców o złamaniu przeciążeniowym gałęzi łonowych, a zwłaszcza gałęzi kulszowo-łonowej, której preferencyjne miejsce znajduje się blisko spojenia łonowego,
To obrazowaniektóre określi diagnozę i zawsze należy zacząć od prostych zdjęć rentgenowskich, które mogą uwidocznić linię złamania, jeśli podejrzenie kliniczne było spóźnione lub niepewne. Jeśli klinicysta wykonuje swoją pracę, zdjęcia rentgenowskie nic nie wykazują i będą pozytywne dopiero około trzeciego tygodnia. Dlatego lepiej jest, aby sportowiec przepisał rezonans magnetyczny, który wcześnie zobrazuje złamanie przeciążeniowe, niż scyntygrafię, która bardzo wcześnie pokazuje obrazy hiperfiksacji, ale która mimo to pozostaje badaniem niespecyficznym i zbyt czułym.
Na poziomie terapeutycznym , jeśli odpoczynek pozostaje niezbędny, coraz więcej zespołów medyczno-chirurgicznych proponuje sportowcom zastrzyki PRP (od 1 do 3), które przyspieszają proces konsolidacji kości.
4 - Złamania przeciążeniowe kości piszczelowej

Obraz MRI złamania przeciążeniowego kości piszczelowej na wklęsłości
Piszczel jest najczęstszą lokalizacją złamań stresowych i występuje głównie u biegaczy i żołnierzy.
Klinicznie objawiają się bólem wysiłkowym, a podczas badania palpacyjnego stwierdza się wyjątkowo bolesny punkt na kości piszczelowej.
Siedzą na korze lub na kości gąbczastej i mogą być związane z innymi lokalizacjami stępu.
Z anatomiczno-patologicznego punktu widzenia są one dwojakiego rodzaju:
Należy zauważyć, że gąbczaste kształty płaskowyżu kości piszczelowej i kończyny dolnej nie są widoczne na konwencjonalnych radiogramach.
6 - Złamania przeciążeniowe stopy
Złamania przeciążeniowe stopy są powszechne w sporcie, ale także w wojsku i mogą dotyczyć wszystkich kości stopy.

w tym miejscu złamania stresowe mogą być obustronne; objawiają się uporczywym bólem gałkowym narastającym przy obciążeniu i uspokajającym się w spoczynku, z obecnością bolesnego obrzęku pięty przy ucisku.
Dotykają biegaczy, skoczków, tancerzy, koszykarzy, tenisistów.
Podczas badania fizykalnego na brzuchu i ze stopą odsuniętą od stołu do badań, wyczuwa się guzek tylnej łapy.
Promienie rentgenowskie będą pozytywne dopiero późno, podczas gdy scyntygrafia naprawia wcześnie i intensywnie.
Leczenie będzie polegało na wypisie stopy przez 4 do 6 tygodni.

Prostopadłościan:
w tym miejscu na bocznej części śródstopia złamanie przeciążeniowe objawia się zewnętrznym bólem grzbietu, który można łatwo pomylić ze skręconą kostką lub stawem kolanowym.
W badaniu nie stwierdza się skręcenia stopy w środku, a rozpoznanie z całą pewnością będzie oparte na badaniach obrazowych: scyntygrafii lub rezonansie magnetycznym.
Leczenie jest proste: wydzielina ze stopy przez 3-4 tygodnie.
Klinicznie objawia się to bolesnym zespołem śródstopia promieniującym na całą krawędź łuku wewnętrznego stopy, z wyczuwalnym w badaniu palpacyjnym bardzo wrażliwym ++ i obrzękniętym guzkiem wewnętrznym.
Potwierdzenie diagnozy obrazowaniem (RTG i/lub skaner) i rygorystyczne leczenie opatrunkiem gipsowym przez 6 tygodni bez podparcia lub śrubami do osteosyntezy, jeśli diagnoza była późna (czasami spóźniona od 8 do 16 tygodni) lub jeśli złamanie jest trochę nie na miejscu . W tych postaciach późno zdiagnozowanych lub niewłaściwie leczonych konsolidacja jest miernej jakości, często dochodzi do stawu rzekomego, martwicy lub nieprawidłowego zrostu i niezbędna jest porada specjalisty chirurga stopy.
Ta lokalizacja złamań stresowych jest bardzo częsta, zwłaszcza na II kości śródstopia, w mniejszym stopniu na III i bardzo rzadko na V kości i dotyka biegaczy i młodych rekrutów wojskowych. Ból może pojawiać się stopniowo lub czasami nagle.
Późne zdjęcia RTG uwypuklają przyłożenia okostnej lub kalus kostny, ten ostatni jest doskonale dostępny palpacyjnie.
Ewolucja jest korzystna, jeśli brak podpory jest dobrze obserwowany w ciągu 4 do 6 tygodni.
Odwoływanie się do chirurgii osteosyntezy jest rzadkie.
Możliwe, ale wyjątkowe położenie.
Wewnętrzna trzeszczka dużego palca u nogi:
jest widoczna u tancerzy i różni się od dwudzielnej trzeszczki, której nie widać na scyntygrafii.
Skoncentruj się na leczeniu złamań stresowych: klasyfikacja i nowe metody terapeutyczne Sylvie Besch ze szpitali Saint-Maurice (opublikowane w czasopiśmie de traumatologie du sport 2016 przez Elsevier).
TO Wspólne zasady leczenia złamań stresowych, a mianowicie odpoczynek i modyfikacja aktywności, są ogólnie akceptowane w populacji standardowej. Z drugiej strony wśród sportowców wymagany jest wczesny powrót do sportu. Celem tego artykułu jest przegląd postępowania w złamaniach przeciążeniowych.
I/ Ogólne zasady terapeutyczne
Leczenie złamań obejmuje odpoczynek, unieruchomienie i leczenie bólu. U sportowca obejmuje się fizjoterapię, utrzymanie sprawności fizycznej, korektę czynników ryzyka predysponujących do nawrotów. Unieruchomienie jest rzadko konieczne, z wyjątkiem niektórych lokalizacji: kość łódkowata stopy (kość łódeczkowata stępu), trzeszczki palucha, rzepka (rzepka), tylno-przyśrodkowa część kości piszczelowej. Według Swensona i wsp. noszenie nadmuchiwanej ortezy przenosi część obciążenia na tkanki miękkie, a tym samym zmniejsza obciążenie kości. Ucisk tkanek miękkich może również modyfikować krążenie miejscowe poprzez zwiększenie ciśnienia wewnątrznaczyniowego, a tym samym przechodzenie płynów i elektrolitów do przestrzeni śródmiąższowej. Hipoteza ta została zweryfikowana u żołnierzy i sportowców ze znaczną redukcją przestojów dzięki ortezie. Jednak inne badania w wojsku tego nie wykazały.
NLPZ, które hamują przemianę kwasu arachidonowego w prostaglandyny, prostacykliny i tromboksany, substancje odgrywające główną rolę w naprawie kości, opóźniłyby konsolidację kości. Ich stosowanie powinno być zatem raczej zarezerwowane na krótki okres w celu opanowania początkowego bólu, w połączeniu ze środkami przeciwbólowymi.
Badanie Cochrane wykazało, że noszenie amortyzujących wkładek zmniejsza częstość złamań stresowych u personelu wojskowego, ale nie u sportowców.
Morfotyp kończyny dolnej i stopy może mieć wpływ:
- mięsień wydrążony lub supinator zwiększają ograniczenia promienia piątego, stopa pronująca sprzyjająca złamaniom kości strzałkowej.
- hipermobilny 1. promień związany z długim 2. promieniem występuje częściej w złamaniach naprężeniowych 2. Meta.
II/ Klasyfikacja
W serii 369 złamań stresowych u sportowców, Orava i Hulko odnotowali, że 10% ewoluowało niekorzystnie albo w kierunku opóźnionego zrostu, albo w kierunku stawów rzekomych, głównie złamań trzeszczek, dolnej 1/3 trzonu kości piszczelowej i podstawy kości udowej. 5. śródstopie. Złamania przedniej części kości piszczelowej i szyjki kości udowej wiążą się z wysokim ryzykiem wtórnego przemieszczenia i dlatego wymagają leczenia chirurgicznego pierwszego rzutu.
Obecność ciemnej linii w przedniej części kory piszczelowej wskazuje na obszar naprężeń i ryzyko progresji do całkowitego złamania.
Odnotowano inne czynniki prognostyczne: ból, lokalizację, wygląd kości (lityczny lub blastyczny), rozległość zmiany (ponad 1/3 szerokości kości).
Zatem złamanie przeciążeniowe przedniej powierzchni kości piszczelowej z ciemną linią radiologiczną będzie miało duże prawdopodobieństwo całkowitego złamania i musi być niezwłocznie leczone chirurgicznie.
Zmiana zlokalizowana na tylnej powierzchni przyśrodkowej stwarza mniejsze ryzyko i będzie leczona zachowawczo.
III/ Czas konsolidacji, utrzymanie aktywności, powrót do sportu
Brak bólu kości w codziennych czynnościach iw badaniu palpacyjnym jest niezbędny, aby można było zwiększyć stres.
Podczas konsolidacji można utrzymać bieganie w środowisku wodnym. Następnie wznowienie ćwiczeń siłowych nastąpi na macie gimnastycznej, która jest mniej agresywną powierzchnią dla kończyn dolnych. Wzrost aktywności następuje po okresie indolencji trwającym od co najmniej 10 do 14 dni. Prędkość biegu zostanie zwiększona po pokonaniu dystansu.
W praktyce wzrost aktywności wynosi około 10% na tydzień treningu.
IV/ Nowe terapie
Terapia tlenowa
Badania in vitro wykazały poprawę tworzenia kości na poziomie komórkowym po ekspozycji na hiperbaryczny tlen. Przegląd Cochcrane nie wykazał żadnych korzyści z tlenoterapii w opóźnionej konsolidacji, a wpływ O2 na złamania przeciążeniowe pozostaje do wykazania.
Bisfosfoniany
Hamują resorpcję kości przez osteoblasty i zapobiegają utracie kości w początkowej fazie przebudowy w przypadku dużych naprężeń kostnych. Dożylne wstrzyknięcie pamidronianu 5 sportowcom z przeciążeniowym złamaniem kości piszczelowej umożliwiło 4 z nich wznowienie treningu bez bólu po 72 godzinach. Jednak koszt tego leczenia i jego potencjalne skutki uboczne skłaniają nas do zachowania ostrożności w stosowaniu bisfosfonianów. Profilaktyczne podawanie personelowi wojskowemu nie zmniejszyło częstości występowania tych złamań stresowych.
Czynniki wzrostu (PRP)
PRP miałyby pozytywny wpływ na gojenie się kości, ale w fazie poprzedzającej przejście do całkowitego złamania.
Są to substancje, które indukują aktywność kości. Większość z nich jest stosowana śródoperacyjnie w miejscu złamania. W modelu zwierzęcym przezskórne wstrzyknięcie na poziomie złamania przyspieszyło konsolidację.
Parathormon (PTH)
U zwierząt codzienne podawanie PTH zwiększa gęstość kości. W USA PTH stosuje się w leczeniu osteoporozy. A co ze złamaniami przeciążeniowymi?
Ultradźwięki
Ich sposób działania pozostaje na razie niepewny. Badania są przeprowadzane przy codziennej aplikacji, a wyniki pozostają sprzeczne z jednego badania do drugiego.
Pola magnetyczne
Podobnie jak w przypadku ultrasonografii, wyniki są rozproszone i wymagają więcej pracy przed wydaniem ostatecznych wniosków.
Podsumowanie
Wciąż trudno jest ocenić skuteczność nowych metod terapeutycznych, które często są drogie i/lub trudne do uzyskania. W międzyczasie środki fizyczne nadal są preferowane w stosunku do technik biologicznych, których pełne efekty nie zostały jeszcze w pełni osiągnięte.
V/ Kilka przypadków klinicznych
Złamania przeciążeniowe kostki przyśrodkowej (przyśrodkowej) u wysportowanego nastolatka
Taka lokalizacja złamania przeciążeniowego na kostce przyśrodkowej jest rzadka, ale naraża na ryzyko złamania całkowitego, opóźnienia konsolidacji i powstania stawów rzekomych w przypadku opóźnienia rozpoznania. Ich leczenie wciąż budzi kontrowersje, zwłaszcza wśród sportowców.
Przykład 14-letniej dziewczynki, która zgłosiła ból, który pojawił się samoistnie 3 miesiące temu po wewnętrznej stronie lewej kostki, po meczu koszykówki. W ocenie klinicznej stwierdza się nieznaczną bolesność w badaniu palpacyjnym kostki przyśrodkowej, ale brak oznak ograniczenia zakresu ruchu w stawach śródstopia, wiotkości więzadeł lub innych nieprawidłowości w badaniu ścięgien.
Zwykłe zdjęcia rentgenowskie były normalne. W związku z niezadowalającą ewolucją utrzymującego się bólu, rezonans magnetyczny wykazał nieprzemieszczone pionowe złamanie kostki przyśrodkowej.
Założono unieruchomienie w gipsie bez podparcia na 6 tygodni i z podparciem na kolejne 2 tygodnie. Na koniec zalecono wznowienie treningów na rowerze. Na 12 tygodni przed ponownym pojawieniem się bólu wykonano nowe badania obrazowe: zdjęcia rentgenowskie i rezonans magnetyczny, które wykazały utrzymywanie się linii złamania. Ze względu na chęć szybszego wznowienia sezonu sportowego przez młodą pacjentkę zaproponowano leczenie operacyjne: zespolenie przezskórne śrubami, z pooperacyjnym wykonaniem buta do chodzenia i wznowieniem kierowanego wspomagania bólu przez tydzień. Po 3 tygodniach pozwolono na lekki jogging bez ponownego pojawienia się bólu. W 4 tygodnie po operacji,
Dyskusja
Shelbourne jako pierwszy opisał złamania kostki przyśrodkowej w 1988 roku. W przypadku pozytywnego zdjęcia rentgenowskiego chorzy byli operowani. Jeśli ślinienie było prawidłowe, ale badanie TK było znamienne, wdrażano leczenie zachowawcze. Wznowienie aktywności następowało po 3 do 6 tygodniach, bez określania poziomu.
Ariyoshi opisał przypadek młodego 14-letniego siatkarza leczonego początkowo w gipsie przez 8 tygodni. Ostatecznie złamanie było nadal widoczne na MRI pomimo braku dolegliwości bólowych, a ograniczenie aktywności fizycznej przedłużono o 12 tygodni. Pełne odrodzenie siatkówki przyniosło skutek dopiero po roku.
Dla Jowetta pęknięcie naprężeniowe kostki wewnętrznej byłoby spowodowane powtarzającymi się uderzeniami.
Dla autorów, w obecności bólu kostki trwającego dłużej niż miesiąc, zaleca się MRI ze względu na częste ujemne i przedłużone standardowe zdjęcia rentgenowskie.
Leczenie zachowawcze wiąże się z kilkumiesięcznym ograniczeniem aktywności fizycznej i/lub ryzykiem wystąpienia stawu rzekomego. Leczenie chirurgiczne pozwala na nieskończenie szybsze gojenie i powinno być oferowane czołowym sportowcom oraz wszystkim, którzy chcą jak najszybciej wrócić do uprawiania sportu. W przypadku złamania bez przemieszczenia najprostszą techniką jest przezskórne zespolenie chirurgiczne za pomocą 2 śrub zamiast jednej. Po operacji zakładany jest but do chodzenia przez 11 do 2 tygodni. Wznowienie zajęć można rozważyć po 4 do 6 tygodniach. Jednak operacja, jak każda operacja kości, naraża na ryzyko infekcji, uszkodzenia sąsiednich tkanek i konieczność nowej interwencji w celu usunięcia materiału, o czym sportowiec musi zostać poinformowany+++.
Powszechne koncepcje dotyczące stosowania fal uderzeniowych w leczeniu złamań przeciążeniowych
Złamania przeciążeniowe są klasyfikowane zgodnie z ryzykiem przejścia do całkowitego złamania.
Złamania niskiego ryzyka dobrze reagują na leczenie zachowawcze; te wysokiego ryzyka wymagają operacji. Zmniejszenie naprężeń w obszarze urazu jest podstawową zasadą chirurgii złamań stresowych, aby umożliwić przebudowę kości, która może zająć od 3 do 6 miesięcy, zbyt długo dla profesjonalnego sportowca, który zdecyduje się nawet na konsolidację chirurgiczną, gdy zostanie narażony na problem .
Leczenie złamań naprężeniowych za pomocą fal uderzeniowych (TOC) jest nowe i kilku autorów wykazało, że TOC zwiększa endogenną produkcję czynników wzrostu, promując proces gojenia.
Na poziomie kości TOC stymulują priosteum, neowaskularyzację, różnicowanie osteoblastów z komórek satelitarnych i osteoindukcję; stąd ich zalecenie do stosowania w opóźnieniach konsolidacji, jałowej martwicy i złamaniach stresowych
Hotzinger w 1999 roku jako pierwszy zgłosił na kongresie w Londynie przypadek złamania przeciążeniowego kości piszczelowej leczonego metodą TOC. 26 przypadków obustronnych złamań kości piszczelowej u 18-letnich dziewcząt leczono pojedynczo ślepą próbą TOC/2000 uderzeń, 2 sesje w odstępie jednego tygodnia, 0,1-0,27 mJ/mm2. Po 12 miesiącach ból całkowicie zniknął u wszystkich, leczonych i nieleczonych, ale o 3 tygodnie mniej w grupie z OCD.
Audain i Gordon odnotowali dobre wyniki u sportowców wyczynowych.
Abello i Leal mieli dobry wynik w złamaniu przeciążeniowym kości łódeczkowatej (stępowej kości łódeczkowatej) u gimnastyczki olimpijskiej.
Taki obserwował 5 sportowców, którzy nie reagowali na konwencjonalne metody leczenia i zastosował potężny protokół 0,29-0,40 mJ/mm2 i 2000-4000 uderzeń na sesję. Skrócił czas konsolidacji o połowę z 6 do 3 miesięcy.
Moretti w 2009 roku wyleczył 10 najlepszych sportowców ze złamaniami kości piszczelowej i śródstopia podczas 3 do 4 sesji TOC o średniej energii: 4000 uderzeń przy 0,09 - 0,17 mJ/mm2, u wszystkich tych sportowców uzyskał konsolidacje w ciągu 8 tygodni.
Przy leczeniu TOC bardzo często konieczne jest stosowanie leków przeciwbólowych w celu zmniejszenia miejscowego bólu w momencie aplikacji TOC.
Wniosek
Konieczne byłyby inne badania, aby ostatecznie ustalić zastosowanie TOC, ale te już opublikowane stanowią krok naprzód w badaniach i leczeniu złamań stresowych u sportowców.
Złamania stresowe i witamina D
Miller, Ciliberti i Dunn w retrospektywnym badaniu kohortowym badali działanie witaminy D, której główną funkcją jest utrzymanie wapnia i fosforemii w surowicy w celu zapewnienia mineralizacji i obrotu kostnego.
Cel pracy: zbadanie stężenia witaminy D w surowicy pacjentów ze złamaniami przeciążeniowymi.
Materiał i metoda
W okresie od lipca 2011 r. do sierpnia 2014 r. uwzględniono 124 pacjentów ze złamaniem przeciążeniowym rozpoznanym radio+MRI: 42 mężczyzn (33,9%) i 82 kobiety (66,1%). Średni wiek: 43,92; Średnie BMI 26,81 + lub - 6,3; lokalizacje: II kość śródstopia: % (33,9%); trzecia meta (17,7%); 4. meta (11,3%); strzałkowe (10,5%); 5. meta (7,3%); piszczel (5,6%); kość piętowa (3,2%); prostopadłościan i 1 meta (2,4%).
Średnie stężenie w surowicy obu płci: 25 (OH)D u 53 obserwowanych osób wynosiło 31,14 + lub - 14,71 ng/ml. Tak więc, zgodnie z zastosowanymi standardami referencyjnymi, od 52,83% do 83,02% było w hipowitaminozie D.
Dyskusja
Witamina D jest ściśle związana z wchłanianiem wapnia i fosforu. w przypadku niedoboru wchłaniane jest tylko 10 do 15% wapnia i 50 do 60% fosforu. W przypadku hipokalcemii dochodzi do stymulacji przytarczyc, co powoduje wydzielanie hormonów, które aktywują osteoklasty do mobilizacji zapasów wapnia. Wykazano już związek między poziomem 25(OH)D w surowicy a częstością złamań stresowych. W randomizowanym, podwójnie ślepym badaniu z udziałem kobiet wojskowych, przyjmowanie 2 g wapnia w połączeniu z 800 j.m. witaminy D zmniejszyło częstość złamań stresowych o 20%.
W innym badaniu z udziałem młodych rekrutów marynarki wojennej wykazano, że jeśli poziom witaminy D w surowicy > 40 ng/ml, ryzyko złamań przeciążeniowych kości piszczelowej i strzałkowej było o połowę mniejsze dla poziomu < 20 ng/ml.