Les dystrophies osseuses de croissance (ostéochondroses) sont des troubles de l'ossification de l'enfant et de l'adolescent liées aux activités physiques+++.
Ce trouble de l'ossification affecte:
- le cartilage des articulations (exemple des ostéochondroses de l'articulation du genou ou de la hanche).
- les zones non articulaires comme les insertions tendineuses (exemple la maladie d'Osgood-Schlatter sur l'insertion basse du tendon rotulien sur la tubérosité tibiale antérieure)
- la plaque de croissance du cartilage de conjugaison (exemple des maladies de Scheuerman sur les vertèbres dorso-lombaires ou de Blount sur l'extrémité supérieure du tibia).
1- les ostéochondroses des épiphyses articulaires
ces ostéochondroses articulaires se développent surtout sur les zones d'appui (condyles du genou++); avec risque de:
- retard d'ossification.
- déformation par vice architectural ( hanches++).
- pseudarthrose.
- nécrose.
- évolution vers ostéochondrite avec géodes et séquestre.
2- les zones extra articulaires:
- métaphysaires intermédiaires
- apophysaires surtout++ avec risque de noyau d'ossification dans tendon d'insertion ou non soudure des apophyses ou décollements apophysaires.
Ce sont des lésions d'effort, liées à la pratique sportive+++
grande majorité des
Ostéochondroses du membre supérieur
Ostéochondroses du membre inférieur
I/ LES OSTEOCHONDROSES EPIPHYSAIRES (articulaires)
Ces différentes affections ont toutes une symptomatologie qui leur est commune:
- signes fonctionnels (SF) : douleur d'effort; boiterie; maladresse gestuelle; pseudoblocage.
- signes physiques ( SP) : tuméfaction; augmentation de la chaleur locale; sensibilité à la pression.
- signes radiographiques (SR) : épaississement intra et péri articulaire; angulation; augmentation du volume osseux; déformation.
Formes cliniques
1/ ostéochondrose du 2ème Métatarsien= maladie de Freiberg
traitement: repos ou plâtre sur 6 à 12 semaines.
m. de Freiberg
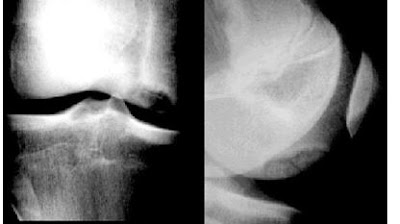
2/ ostéochondrose des condyles du genou pouvant évoluer vers l'ostéochondrite.
Traitement: repos sportif de 6 mois à 3 ans; plâtre; parfois ablation d'un séquestre.
ostéochondrite condylienne
3/ polyostéochondrose du genou ( condyles + trochlée) bilatérale. Repos+++
4/ ostéochondrose d'un sésamoïde du Gros orteil = maladie de Renander : repos et parfois ablation partielle plus que totale.
m. de Renander
5/ ostéochondrose du scaphoïde tarsien = maladie de Koler- Mouchet
repos + plâtre le plus souvent.
m. de Kholer-Mouchet = aplatissement du scaphoïde tarsien
6/ ostéochondrose du plateau vertébral = maladie de Scheuermann
elle correspond à une dystopie du cartilage de croissance des plâteaux vertébraux thoraciques et lombaires.
m. de Scheuermann
Ostéochondroses du membre supérieur :
rares; poignet; palette humérale du coude.
Formes cliniques
Ostéochondrose et ostéochondrite disséquante du coude
Elles ont en commun leur siège et peut être des facteurs étiologiques, mais elles s’opposent par leur évolution. Leur distinction est importante en raison de la différence d’attitude thérapeutique, mais il existe des formes qui frontières qui vont poser des problèmes sur le plan thérapeutique en raison du caractère différent des deux affections.
L'ostéochondrose du coude
Elle a été décrite initialement en 1929 par Panner. C' est une affection en rapport avec un trouble de l’ossification enchondrale du condyle huméral. Ce trouble de l’ossification est suivi par une régénérescence du noyau d’ossification. L’étiologie de la maladie de Panner est inconnue, des facteurs vasculaires et micro traumatiques ont été évoqués sans preuve réelles. Son évolution naturelle se fait vers la restauration ad integrum dans la majorité des cas. Les déformations séquellaires restent rares. Souvent confondue avec l’ostéochondrite disséquante, le pronostic bénin de la maladie de Panner s’opposant avec celui de l’ostéochondrite disséquante ceci implique la distinction des deux entités.
Clinique
La maladie de Panner est retrouvée chez des patients de moins de 10 ans et est la cause la plus fréquente des douleurs épicondyliennes chez l’enfant. Elle se présente comme une douleur du coude augmentée par les activités physiques avec parfois une perte d’amplitude. Le gonflement reste rare, des craquements sont fréquents. On retrouve souvent une douleur lors de la palpation de la radio ulnaire supérieure.
Imagerie
Sur les radios standard, on retrouve une irrégularité du noyau d’ossification qui peut apparaître fragmenté. Les autres imageries ne présentent a priori d’intérêt sauf dans les formes frontières.
Traitement
Classiquement médical comportant repos en évitant les activités en valgus forcé. Une immobilisation peut être nécessaire dans les premiers temps si les douleurs sont vives. Les amplitudes sont retrouvées par la rééducation. Une phase de cicatrisation radiologique peut s’étaler sur 3 ans avec un excellent résultat à long terme sur le plan clinique et radiologique. L’arthroscopie n’a pas d’indication dans ce cas.
L’ostéochondrite disséquante
Epidémiologie
Elle représente la cause la plus fréquente de douleurs latérales du coude chez l’enfant après 10 ans et au cours de l’adolescence. Si le siège le plus fréquent est le condyle huméral, elle existe aussi sur la trochlée, la tête radiale, l’olécrane et la fossette olécranienne. Le remaniement de l’os sous chondral entraîne un défaut de support du cartilage sus-jacent avec possibilité de fragmentation de celui-ci.
Parmi les facteurs étiologiques, les facteurs familiaux ou génétiques sont actuellement moins souvent invoqués et la notion de traumatisme et de micro-traumatismes sont le plus souvent reconnue comme facteur étiologique comme le montrent les séries rapportées dans le milieu sportif. Les sports de lancers, la gymnastique au sol, l’haltérophilie sont le plus souvent retrouvés comme facteurs étiologiques.
Dans le geste du lancer, dans la phase d’accélération du bras, le coude est soumis à une contrainte en Valgus ce qui entraîne une tension sur les formations ligamentaires internes et une compression sur les structures osseuses externes. La tête radiale et le condyle huméral sont soumis à des compressions répétitives qui vont entraîner des modifications de la vascularisation de ces formations osseuses. Ceci peut entraîner des lésions dont le type varie suivant l’âge du patient. Avant la soudure des cartilages de croissance, il en résulte une fragmentation du noyau d’ossification qui peut guérir avec un traitement conservateur se rapprochant de la maladie de Panner. Plus tard, les noyaux ne vont pas se consolider et parfois vont se libérer. Ces cas vont mal cicatriser avec un traitement médical et vont nécessiter un traitement chirurgical arthroscopique.
Ces contraintes vont se retrouver chez les gymnastes de haut niveau plus particulièrement chez les jeunes filles qui, lorsqu’elles sont à leur meilleur niveau n’ont pas terminée leur croissance. C’est à ce moment que leurs entraînements sont les plus importants, que les contraintes huméro radiales sont maximales et que la vascularisation épiphysaire n’est pas à son mieux. Le nombre de cas féminins augmente régulièrement dans les différentes publications.
Clinique
Il s’agit le plus souvent d’adolescents entre 10 et 16 ans qui, dans la pratique régulière de leur sport, se plaignent de douleurs habituellement d’apparition progressive du coude, le plus souvent du côté dominant.
Peut exister une diminution des amplitudes portant plus sur la flexion extension que sur les mouvements de prono supination. En cas de libération d’un corps étranger, des phénomènes de blocages peuvent apparaître ainsi que des craquements.
L’examen, en dehors des pertes d’amplitude et d’un certain degré d’empâtement dû à un épanchement, le plus souvent modeste, peut retrouver une douleur à la compression du condyle huméral lors de la palpation de l’interligne et des formations postéro externes.
Le délai entre le début des troubles et le diagnostic est dans les différentes séries de quelques mois et une mise au repos de l’articulation est nécessaire avant de proposer un traitement arthroscopique.
Imagerie
Dans la majorité des cas, les clichés standards suffisent à poser le diagnostic. Ils montrent un aplatissement du condyle, avec remaniement du condyle huméral, puis l’apparition d’une niche avec un corps étranger en place ou libéré. Dans les formes débutantes, il faut savoir demander des incidences de trois quart pour visualiser les lésions à leur tout début. L’utilisation de l’échographie bien que rapportée ne présente pas d’intérêt.
ostéochondrite disséquante du coude (condyle)
Parfois, on s’aidera moins du scanner que de l’arthroscanner ou de l’IRM plus pour confirmer un diagnostic hésitant, que pour préciser le siège ou l’importance des lésions.
L’IRM présente dans cette pathologie un intérêt évident permettant de poser le diagnostic avant que les lésions osseuses soient irréversibles, permettant au traitement conservateur d’être efficace. Quand on connaît les résultats de cette chirurgie même arthroscopique, il est préférable de développer le traitement préventif que d’être obligé de recourir à un traitement arthroscopique qui ne garantit pas un retour aux activités sportives de débutQuant à la scintigraphie, elle n’est utile que lorsque devant un coude douloureux à radiographies muettes, l’IRM n’est pas disponible rapidement.
Classification des lésions
Bien que l’histoire naturelle de l’OCD soit imprévisible, il est important de déterminer le stade d’évolution de la maladie afin de mieux adapter le traitement.
Autrefois radiologique, elle décrivait différents stades radiologiques de l’affection, allant du simple aplatissement du condyle, à la fragmentation des noyaux d’ossification jusqu’à la niche ouverte avec un fragment libre.
En fait, bien souvent, cette classification radiologique ne correspond pas parfaitement aux stades lésionnels anatomiques retrouvés lors de l’arthroscopie. C’est l’aspect anatomique observé lors de cette arthroscopie qui conditionne l’attitude thérapeutique.
La Classification est donc actuellement arthroscopique, elle va tenir compte de l’état du cartilage et de l’os sous-jacent.
Baumgarten et coll. ont publié en 1998 une classification en 5 stades basés sur l’aspect arthroscopique des lésions:
- au stade 1, il existe un ramollissement du cartilage
- au stade 2, une fissuration superficielle du cartilage
- au stade 3, exposition de l’os, le cartilage restant attaché
- au stade 4, le clapet osseux est mobile mais en place
- au stade 5, le fragment est libre dans la cavité articulaire
Hughes et coll. en 2003, proposent une classification en 3 stades, associant: la clinique, l’imagerie et l’arthroscopie.
- stade Ia, cartilage et os sous chondral stables et intacts
- stade Ib, cartilage intact mais os sous chondral instable
- stade II, lésions instables avec cartilage fracturé et ouvert avec détachement partiel de l’os
- stade III, lésions détachées avec fragment libre intra-articulaire.
Traitement
Le traitement va dépendre du stade lésionnel. La plupart des stades 1 et 2 seront traités par le repos sportif et une surveillance clinique et radiologique. Le plus souvent ils finissent par consolider avec disparition des douleurs et récupération des amplitudes.
Les stades 3 à 5 ne répondent pas au traitement conservateur et nécessitent une ablation du fragment libre et une abrasion de la niche; celle-ci doit progressivement se combler d’une fibrose, qui doit elle-même subir ensuite une réhabilitation osseuse.
L’arthroscopie comporte une ablation du corps étranger si celui-ci s’est libéré et un traitement de la niche.
Dans les suites opératoires, le patient va mobiliser son coude dès que possible et le retour vers ses activités sportives ne se fera pas avant la 6 ème semaine, conditionné par le suivi de l’évolution par l’imagerie.
Si le pronostic à court terme a été transformé par l’arthroscopie et les meilleurs résultats se retrouvent lorsque les lésions sont inférieures à 1 cm; d’autre part plus les patients sont jeunes plus ces résultats sont satisfaisants.
BIBLIO
BONVARLET JEAN-PAUL +++, chirurgien, clinique Nollet Paris.
Panner HI. A peculiar affection of the capitellum humeri, resembling Calve - Perthes disease of the hip. Acta radiol. 1927;10:617-618
Ruch DS, Poehling GG, Arthroscopic Treatment of Panner’s Disease. Clin Sports Med 1991; 10: 629-636
Jackson DW , Silvino N, Reiman P. Osteochondritis in the female Gymnast’s elbow. Arthroscopy : vol 5, n° 2 , p129-136
Baumgarten Th.E, Andrews JR, Sattenwhite YE. Osteochondritis dissecans of the capitellum. Sports Med and Arthroscopy Review 1995; 3 : 219-223
Singer KM, Roy SP. Osteochondritis of the humeral Capitellum. Am J Sports Med 1984 12,5,351
Bauer M, Jansson K, Josefasson PO, Linden B. Osteochondritis dissecans of the elbow. Clin Orthop 1992; 284: 156-160
Hughes P A, Paletta G A . Little Leaguer’s Elbow, Medial Epicondyle Injury, and Osteochondritis Dissecans. Sports Med and Arthroscopy Review 2003; 1 : 30 -39
Une place à part doit être faite aux douleurs de hanche chez l'enfant
Elles ne sont pas à proprement parler des ostéochondroses articulaires mais se manifestent le plus souvent par une boiterie +++.
- entre 3 et 5 ans: le rhume de hanche ou synovite aigue transitoire d'origine virale; c'est une affection bénigne, d'évolution favorable en quelques semaines.
- entre 4 et 10 ans la coxa plana de Leggs, Perthes et Clavé = ostéochondrite juvénile déformante avec nécrose du noyau céphalique qui s'aplatit et évolution longue sur plusieurs années.
La classification d’Elizabethville en sept stades évolutifs, le stade 7 étant le stade séquellaire avec reconstruction plus ou moins sphérique.
- vers 7 ou 8 ans: l'ostéochondrite; rare; nécrose céphalique et séquestre.
- vers 13 à 15 ans: l'épiphysiolyse = décollement épiphysaire de la tête fémorale vers l'arrière ou Coxa Retrorsa ou en dedans: Coxa Vara; touche surtout le garçon obèse ou longiligne, ayant beaucoup grandi, à début brutal ou progressif et à évolution longue ( même si début brutal, on peut toujours examiner les rotations en décubitus dorsal+++).
Le diagnostic doit être rapide sous peine d'évolution vers la nécrose+++.
II/ LES OSTEOCHONDROSES APOPHYSAIRES (non articulaires, sur les tendons d'insertion)
Ces différentes affections, et nous n'insisterons jamais assez, touchent les enfants et les adolescents sportifs ou du moins très actifs et la symptomatologie se rapproche des ostéochondroses épiphysaires: la douleur est de type mécanique ; elle augmente au décours des efforts surtout de fin d'après midi et disparaît au repos et la nuit (enfants et adolescents ne sont jamais réveillés la nuit à la différence des maladies de type inflammatoire qui réveillent la nuit.
A l'examen physique, la triade symptomatique de la tendinopathie est positive et en particulier à la palpation, à la contraction résistée isométrique, à l'étirement.
Sur les radiographies + rayons mous: déminéralisation; épaississement; condensation; fragmentation du noyau d'ossification; arrachement.
La Biologie est normale (pas de stigmates inflammatoires à la VS, CRP, etc).
Diagnostic différentiel:
tumeurs osseuse; kystes osseux; ostéome ostéoïde.
Formes cliniques
1/ ostéochondrose de l'apophyse postérieure du Calcanéum = maladie de SEVER qui touche les enfants de 7 à 15 ans; SF+SP +triade; évolution longue sur 12 mois; il n'y a jamais d'arrachement secondaire; traitement: repos et parfois botte plâtrée.
m. de Sever
2/ ostéochondrose de la tubérosité tibiale antérieure du tibia = maladie d'OSGOOD-SCHLATTER:
Touche les enfants de 8 à 16 ans; les garçons plus que les filles; actifs et sportifs plutôt que sédentaires; surpoids; microtraumatismes; SF+SP+SR et rayons mous; traitement: repos; parfois plâtre; jamais d'infiltration; ne pas tenter de récupérer par la kinésithérapie l'amyotrophie quadricipitale, cela ne ferait qu'aggraver la maladie; chirurgie si séquelles (ossicules intra tendineux dans le tendon rotulien; douleurs à la position à genoux; tendinalgie chronique).
Osgood - Schlatter
3/ ostéochondrose de la pointe de la rotule = maladie de Sinding-Larsen-Johanson même clinique que l'Osgood; seule la localisation diffère, plus haute.
Sinding Larsen Johanson
Les ostéochondroses du bassin
Elles affectent les adolescents sportifs, avec 2 modes de survenue:
– insidieux : douleurs irradiées, trompeuses.
– brutal sur effort violent : démarrage, impulsion, détente, shoot, entraînant un arrachement apophysaire
Localisations
– Tubérosité ischiatique = 51 %
– Épine iliaque antéro- supérieure (EIAS) 22 %
– Épine iliaque antéro- inférieure (EIAI) 19 %
– Pubis 3 %
– Crête iliaque 1% 
L' Ostéochondrose de l’ischion de Mac Master  (la plus fréquente)
(la plus fréquente)
Mac Master
La tubérosité ischiatique est la zone anatomique d'insertion des muscles ischio- jambiers: semi-tendineux, semi-membraneux, biceps fémoral.
Formes aigues:
– Mécanisme Lésionnel: contraction forcée des ischio-jambiers (gymnastique, foot-ball, escrime, athlétisme, haies, hand-ball etc) ou d'étirements passifs (danse).
– Tableau clinique de claquage musculaire avec douleur vive irradiant à la face postérieure de la cuisse .
Radio : arrachement de l’apophyse ischiatique.
Traitement: repos sportif = 6 semaines; glace, béquillage les premiers jours, antalgiques / AINS
Formes subaigues:
Clinique: syndrome douloureux d'installation progressive avec gêne fonctionnelle + douleur spontanée de la fesse, provoquée par la pression de l'ischion.
Radios : les clichés simples sont souvent normaux ou montrent des remaniements confirmés si besoin par un Scanner. L' IRM ( séquence spin écho T2 avec suppression de graisse) = hypersignal de la région ischiatique.
Traitement = repos prolongé, reprise d'une activité normale entre 6 à 12 semaines.
Formes chroniques:
Ces formes font suite à un épisode initial mal pris en charge ou non diagnostiqué: la douleur peut être de type sciatalgie.
Radios: cal exubérant sous l’ischion, hétérogène, irrégulier, l'aspect agressif peut faire évoquer une tumeur et en particulier un sarcome d'Ewing.
Ostéochondroses de l' Épine iliaques antéro supérieure
C'est la zone anatomique d'insertion des tendons tenseur du fascia lata (TFL) et couturier (sartorius).

Couturier (sartorius)
TFL
Formes chroniques: douleurs insidieuses du pli de l'aine ou de la face antérieure de la cuisse.
Formes aigues: l'avulsion de l’épine iliaque antéro supérieure
Clinique: accident brutal (shoot contré: foot- balleurs, sprinters , sauteurs en longueur ), douleur vive à la palpation de l'épine, impotence fonctionnelle nette
Le diagnostic de certitude est radiologique (3/4 alaire) : noyau hétérogène, voire arraché.
Traitement: béquillage 15j, AINS / Antalgiques, Repos sportif = 45j.

Ostéochondroses de l' épine iliaque antéro inférieure
C'est la zone anatomique d'insertion du tendon direct du droit antérieur, située un peu en dessous de la précédente.
Sports le plus souvent incriminés = football, athlétisme, tennis, gymnastique, lutte et escrime. 
Mécanisme lésionnel = hyperextension forcée de la hanche.
Clinique: douleurs insidieuses de la face antérieure de la cuisse (forme subaigüe ou chronique) ou accident brutal (forme aigüe).
Le diagnostic de certitude est radiographique: noyau hétérogène ou arraché.
Traitement
– repos au lit de quelques jours
– reprise da la marche avec 2 cannes anglaises guidé par les douleurs
– repos sportif 6 à 12 semaines  et réentraînement progressif.
et réentraînement progressif. 


Ostéochondrose de la symphyse pubienne
C'est la zone d'insertion du court adducteur = surface angulaire du pubis, du Gracile (droit interne) qui s'insère juste en dessous
Mécanisme lésionnel: mouvements d'adduction forcée brutale, ou répétés; ils peuvent provoquer des avulsions.
Clinique: douleur pubienne accentuée par la pression et l'adduction contrariée.
Radios : bords du pubis irréguliers, grignotés, géodes sous-chondrales, élargissement de l’interligne pubien.
Traitement: repos sportif d' 1 à 2 mois.
Ostéochondroses de la crête iliaque
Ostéochondroses du fémur
- du petit trochanter (insertion du psoas)
- du grand trochanter (moyen fessier surtout).