La pratique d'une activité sportive de haut niveau est avant tout une école de patience et derrière une performance de niveau international, et tout particulièrement dans les disciplines à haute exigence physique et technique comme en athlétisme, il y a, partagées avec les coachs et l’encadrement technique, des milliers et des milliers d’heures d’entraînement qui sollicitent les appareils ostéo-articulaire et cardio-vasculaire des Athlètes jusqu’à leur extrêmes limites.
Les nombreuses blessures de surcharge (cervicalgies et lombalgies, périostites, pubalgies, tendinopathies, claquages musculaires, fractures de fatigue, dystrophies de croissance pour les plus jeunes) sont là pour nous rappeler que des limites sont souvent franchies au détriment des disques intervertébraux, des articulations postérieures de la colonne vertébrale et de l’ensemble des structures des principales articulations. Rappelons qu'une blessure de surcharge (par over use des auteurs anglo-saxons) est une blessure micro-traumatique de sur-utilisation des différentes structures de l'appareil ostéo-articulaire : os, périoste, articulations, ligaments, tendons et muscles (et donc en tous points différente d'une blessure macro-traumatique comme une vraie fracture, une luxation, un arrachement apophysaire ou tendineux ou une rupture musculaire, etc). Ces blessures micro-traumatiques de surcharge sont en rapport avec les contraintes inhérentes à un entraînement physique de haut niveau et à une gestuelle technique propre à chaque sport, le plus souvent difficile à maîtriser comme peuvent l'être en athlétisme : le saut à la perche, les courses de haies hautes, les épreuves combinées et les différents Lancers (poids, disque, marteau, javelot). Par ailleurs, à ces contraintes liées à l'entraînement physique et technique tout sportif qui vise à accéder au plus haut niveau non seulement ne peut s'y soustraire, mais leur apprentissage et tout spécialement pour ce qui concerne le geste technique doit commencer dès le plus jeune âge dans les écoles d'athlétisme (le problèmes ne résidant pas tellement dans la gestuelle technique en soi ou dans la charge physique de travail qui se doit d'être toujours progressive, mais plutôt dans la charpente vertébrale qui n'est pas physiologiquement apte à supporter les contraintes qui lui sont imposées par une pratique à haut niveau (le disque inter-vertébral, comme nous le développeront plus loin montre des signes de dégénérescence dès l'âge de 20 ans). Pour les Béotiens (non initiés), la comparaison qui va suivre va leur permettre de mieux comprendre. En effet on peut comparer un athlète de haut Niveau à une voiture Formule un : le moteur musculaire et cardiaque est extraordinaire, mais pour que la puissance de ce fabuleux moteur puisse s'exprimer, il faut que le châssis, en l'occurrence la colonne vertébrale, soit à la hauteur de la qualité du moteur et c'est là que le bât blesse; à de rares exceptions près, la plupart des châssis vertébraux ne sont pas à la hauteur et c'est de la responsabilité des coachs de préparer ce châssis vertébral dès l'enfance, sans brusquer les choses, la gestuelle technique devant largement précéder le travail physique.
Ces blessures de surcharge, les staffs médicaux les prennent en charge très efficacement quand il s’agit de primo-blessures, mais avec de plus en plus de difficultés quand elles sont récurrentes. D’où l’impérieuse nécessité de les diagnostiquer dès les premiers signes, de bien les traiter avant qu’elles n’évoluent défavorablement et surtout de les prévenir.
Cette prévention est l’affaire de toute la filière Haut Niveau et commence pour chaque Athlète par une hygiène de vie irréprochable au niveau alimentation, hydratation et sommeil. Le recours à des compléments alimentaires n’est jamais une nécessité et le dopage doit être combattu de toutes les manières possibles : contrôles sanguins et urinaires réguliers et inopinés, passeport biologique, campagnes de prévention, etc.
A côté des facteurs de risque classiques: blessures antérieures (claquages musculaires++); l’âge: les plus de 30 ans+++; moins en juniors; le sexe: + 25% chez les athlètes masculins; la discipline: épreuves combinées, marathon, fond, d'autres facteurs de risque ont été identifiés: le volume d’entraînement: 4 semaines avant une grande compétition et toute l’année sportive, quand la charge d’entraînement est trop élevée; la bonne influence du coach: moins de blessures si l’athlète s’entraîne avec un coach; l’hygiène de vie : alimentation (poids optimal en fonction du morphotype; il doit rester stable; hydratation : impératif d’avoir des urines claires); sommeil (Mélatonine); la fatigue; un défaut d’échauffement; l’hyperlaxité (épaules, coudes, chevilles, poignets et doigts de la main); les troubles psychologiques (stress, troubles du comportement alimentaire, sommeil); l’utilisation de substances dopantes qui gomment la fatigue et fabriquent des muscles plus forts que les tendons avec risques élevés de rupture tendineuse.
Qu'il me soit permis d'insister aussi sur la nécessité de ménager la colonne vertébrale, sur le rôle essentiel de la posture dans la gestuelle technique et l’entraînement physique, celui d’être vigilant dans la musculation avec charges additionnelles lourdes, l’impératif absolu d’être mentalement hors normes, physiquement fort et rapide et parfaitement gaîné si l’on veut tutoyer le très haut niveau. Insister aussi, après étirements préalables et jamais à froid, sur le renforcement sur un mode excentrique des muscles rotateurs des ceintures et des 4 groupes musculaires les plus exposés aux claquages musculaires (IJ, Droit fémoral, Adducteurs, Jumeau interne du mollet).
Introduction
La presque totalité des blessures musculaires et tendino-périostées en Athlétisme sont des technopathies
ou sont liées à un dysentraînement (excés de travail de force) que Jean Genety et Elisabeth Brunet-Guedj, éminents médecins de médecine et traumatologie du sport Lyonnais avaient déjà pointé du doigt dans les années 75, dans leur ouvrage "Traumatologie du sport en pratique médicale courante", édité à 4 reprises jusqu'à la fin des années 90. Mes confrères Lyonnais, en parlant du geste technique, écrivaient qu'il obéissait à des normes précises relevant de la mécanique du mouvement et de la physiologie articulaire, le non respect de ses normes aboutissant à des accidents traumatiques ou micro-traumatiques, d'autant plus sérieux que les charges d'entraînement sont importantes. Ils citaient nommément les lanceurs de javelot et leurs problèmes récurrents d'épaule et de coude, les halthérophiles et autres pratiquants de musculation lourde et leurs problèmes articulaires et de rachis cervical et lombaire.
Très clairement aussi dans ses ouvrages en rapport avec les dysfonctions vertébrales et leurs traitements par manipulations rachidiennes, Robert Maigne
à partir des années 60, en se basant sur les travaux anatomiques sur la branche postérieure des nerfs rachidiens du Pr Toulousain Guy Lazorthes, a décrit un syndrome cellulo-téno-périosto-myalgique métamérique (SCTPM) d'origine vertébrale, correspondant à un ensemble de troubles trophiques cutanés, tendino-périostés et musculaires, par irritation de la branche antérieure du nerf rachidien.
Tout aussi clairement dans l'article de son blog "Docteur Müller, plus fort que la douleur des sprinters", PJ Vazel nous décrit les secrets du médecin du Bayern de Munich et notamment la relation qu'il fait à 90% entre blessures musculaires et colonne vertébrale: " Alors que Bolt fait état d’une légère contracture (slight strain) de grade 1 d’après le diagnostic effectué sur son lieu d’entrainement, ce n’est pas exactement la terminologie utilisée par Müller-Wohlfahrt. Pas question non plus d’élongation, de claquage ou de déchirure ou celle basée sur l'imagerie de Rodineau et Durey en 5 stades histologiques. Le médecin allemand ne comptabilise que deux types de lésion : les contractures, caractérisées par une détérioration neuro-musculaire qui altère la fonction, mais laisse l’anatomie intacte et les ruptures de fibres qui altèrent l'anatomie. Et prenant l'exemple du football, sport qu'il connaît jusqu'au bout des ongles, le Dr Müller avance que les contractures arrivent en général en première mi-temps ou dès les premières minutes, tandis que les ruptures interviennent en fin de match (rôle de la fatigue). Le médecin allemand ajoute qu'il a observé empiriquement que la colonne vertébrale est impliquée dans 90 % des cas des problèmes musculaire, et on voit bien que la scoliose de l’homme le plus rapide du monde a fait l’objet de toutes ses attentions et comme il n’est pas possible de changer la forme de sa colonne, Bolt doit vivre et s’entrainer avec. Depuis deux olympiades, il s’astreint donc à des exercices spécifiques trois fois par semaine, il est suivi en permanence par un masseur et doit se rendre en moyenne trois fais par an à la clinique.
attire l'attention sur la relation entre blessures musculaires des IJ et colonne vertébrale : " il faut porter la réflexion sur les déviations et agressions de la région sacro-lombaire susceptibles de provoquer des spasmes et contractures des ischio-jambiers, en “résonnance” depuis les racines nerveuses du nerf sciatique pincées ou irritées". L'auteur préconise en sus de bannir les efforts anaérobies lactiques précédant (la veille ou dans la séance) un travail de vitesse, d'être vigilant à propos du travail pliométrique des ischio-jambiers en cas de problème lombaire bas. Enfin, pour essayer d'en finir avec les blessures chroniques récurrentes des IJ chez les sprinters, l'auteur propose un programme spécifique ergonomique de prévention en 3 phases: hivernale 1 et 2 et en pré-compétition, qui a fait considérablement chuter le taux de blessures des IJ et permis une participation plus dense des sprinters aux compétitions et l’amélioration de leurs records personnels. Prévention dont il a fait bénéficier avec bonheur les rugbymen du Stade Français-CASG, qui l'a conforté dans cette approche ergonomique du traitement des ischio-jambiers pour la vitesse.
le disque inter-vertébral avec son noyau (nucléus) central et son anneau fibreux (annulus fibrosus) périphérique, pourtant amortisseur parfait à la fois hydraulique et élastique et extrêmement résistant, va présenter des signes de dégénérescence et donc un fort potentiel de déchirures intra-fasciculaires entre les différentes couches de son annulus, offrant ainsi des pertuis par lesquels va pouvoir s'infiltrer la substance du nucléus. Si les fusées antérieures du nucléus sont rares et non pathogènes, les fusées postéro-latérales, plus fréquentes, sont susceptibles de menacer les différents éléments nerveux de voisinage du disque inter-vertébral et en particulier la branche antérieure du nerf rachidien dont l'irritation est à l'origine des signes dystrophiques métamériques du syndrome cellulo-téno-périosto-myalgique de Robert Maigne (SCTPM).

elle est délétère pour le disque intervertébral; le noyau filant vers l'arrière, il constitue une menace pour les élément nerveux. Cette position est compensée jusqu'à 60° d'antéflexion du tronc par la force des spinaux profonds, à condition que l'athlète ne soit pas lombalgique. S'il est lombalgique, ses spinaux seront 25% moins fort.
Le mouvement de rotation lombaire
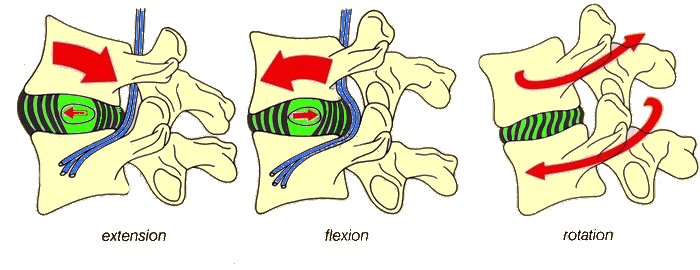


NB: quand les forces de cisaillement sont supérieures à la résistance de l'isthme intervertébral, il se fracture. Cette fracture correspond à une spondylolyse de l'isthme inter-vertébral et progressivemant la vertèbre, le plus souvent L5, glisse vers l'avant et vers le bas (spondylolisthésis).
des spinaux, un grand dorsal, un fascia thoraco-lombaire et un carré des lombes forts et une sangle abdominale tonique.
Rappelons que le caisson abdominal, abdominal CORE (centre) des anglo-saxons, est un ensemble de muscles englobant le diaphragme et les différents muscles du tronc et du bassin. Il supporte la colonne lombaire, le bassin et la cage thoracique, participe à leurs mouvements et au maintien de la station debout. Il est fermé en haut par le muscle diaphragme, en bas par les muscles du plancher pelvien ou périnée, en arrière par la colonne vertébrale et les muscles spinaux qui sont des extenseurs du rachis et en avant par les muscles abdominaux composés à 95% de fibres dites toniques à activité essentiellement statique. Ces abdominaux sont disposés en deux plans:
- un plan superficiel avec les obliques qui sont des muscles attachés entre bassin et cage thoracique, assurant la rétroversion du bassinet la rotation du tronc et participant à sa flexion, leur contraction entrainant le rapprochement des basses cotes vers la ligne médiane du corps, les grands droits qui sont les muscles responsables de la flexion globale du tronc et de l'abaissement des cotes lorsqu'on plie le corps en avant. Ils sont antagonistes du muscle transverse et il va falloir s'en rappeler lorsqu'on travaille les abdominaux et opter définitivement pour un travail de type isométrique en lieu et place d'un travail de crunch en flexion (Bernadette de Gasquet). Ce plan superficiel lorsqu'il est activé, génère aussi une pression sur le caisson abdominal inférieur périnéal et en cas de problèmes de descente d'organes, de fuite urinaire ou en post accouchement, il sera primordial de ne pas le solliciter.

La base lésionnelle d'une dysfonction vertébrale est dans une majorité de cas un blocage intradiscal mineur non symptomatique par lui même, mais symptomatique sur les éléments de voisinage. Le maître symptôme est la douleur; elle peut manquer en début d'évolution.



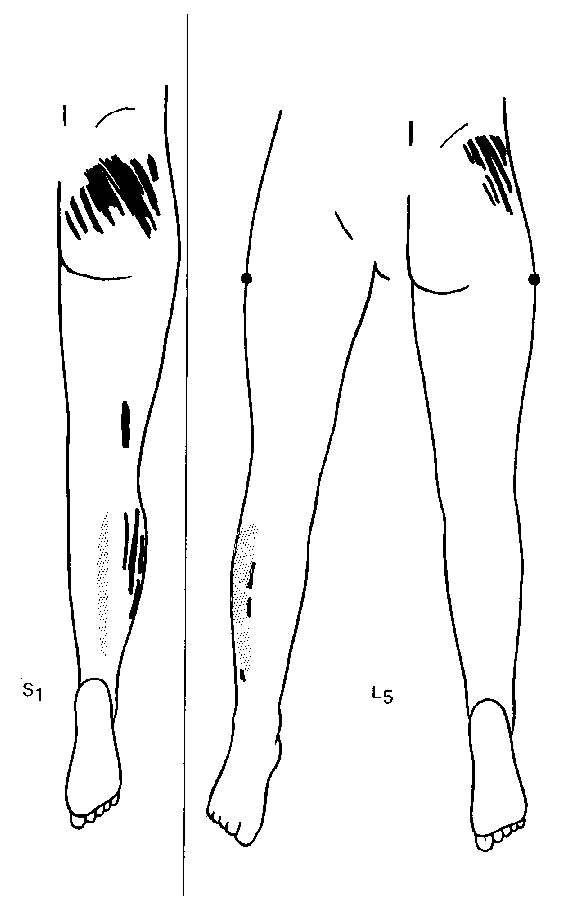
NB: L4 et L5 n'ont pas de territoires cutanés, leur territoire est pris en charge par les nerfs sus-jacents et se projettent sur la région fessière.
Si cette branche antérieure du nerf rachidien est fortement irritée, elle va s'accompagner de troubles moteurs, sensitifs et réflexe d'une névralgie classique (sciatique, cruralgie, etc).
L'irritation de cette branche antérieure responsable d'un SCTPM va faire le lit de toutes les blessures téno-périostées et musculaires des membres.
- fosse sus épineuse
- face antérieure et externe du bras
- face antérieure et externe de l'avant bras
- bord externe de l'éminence thénar
Cordons musculaires (CM):
- deltoïde moyen ou antérieur
- petit rond sur la ligne axilaire postérieure
C6, étage C5-C6
Le schéma en étoile de Robert Maigne et Yvon Lesage

VIII - Invisibles à l'imagerie vertébrale: radios, scanner, IRM, le lien entre dysfonction vertébrale, dystrophies tissulaires du SCTPM et blessures n'est pas fait
Le dépistage clinique d'un DIM et des signes dystrophiques tissulaires périphériques du SCTPM est d'autant plus important que ces DIM, la plupart du temps, ne sont pas visibles en imagerie, ni sur les radios classiques, ni sur les images scanner et IRM. Cette imagerie ne se positivant sur les radios conventionnelles que bien des années plus tard (souvent en fin de carrière chez un athlète) sous la forme de discopathie avec aplatissement plus ou moins prononcé du disque intervertébral ou sous forme de hernie discale au scanner ou à l'IRM. Or de nos jours, l'imagerie est tellement devenue décisionnaire dans le diagnostic et la prise en charge de tout problèmes ostéo-articulaire, que le lien entre dysfonction vertébrale, lésions projetées du SCTPM et blessures musculaires ou tendino-périostées métamériques, sera ignoré de beaucoup de thérapeutes+++, y compris des plus prestigieux, qui ne traitent que la blessure tendino-périostée ou musculaire périphérique et oublient de traiter concomitamment le joint intervertébral en dysfonction. Lien, qui, s'il n'est pas coupé par la thérapeutique, se traduira immanquablement par de multiples récidives, avec au final comme toujours en Athlétisme, un grand perdant, l'athlète.
IX - Exemples de blessures des membres inférieurs en relation avec la colonne vertébrale lombaire
Médecin depuis toujours d'un club d'athlétisme, je suis amené à suivre régulièrement des athlètes de toutes disciplines et d'âge divers. Une fin d'après midi de mi-septembre, j'ai eu l'occasion d'examiner 5 athlètes, dans le local qui me sert d'infirmerie au stade d'athlétisme. Voici résumé en quelques lignes, les cinq observations de blessures en rapport avec la colonne vertébrale, plus une autre observation assez édifiante :
1- jeune fille de 15 ans, discipline: sprint.
A ressenti au décours d'un entraînement de type fractionné, une douleur qu'elle qualifie d'assez violente sur le devant de la cuisse; elle côte cette douleur à l'EVA (échelle visuelle de la douleur à 7 (sur une échelle de 10) à l'EVA et l'impotence fonctionnelle est immédiate. Mon diagnostic est celui d'un claquage du droit fémoral de la cuisse droite. L'examen de la colonne lombaire retrouve des signes cliniques de DIM de Robert Maigne en L3/L4 et un SCTM dans le métamère L4.
2- jeune homme de 23 ans, sprinter.
Présente une gène douloureuse du pli de l'aine droit qui l'empêche de se donner à fond et qu'il traîne depuis la reprise de la nouvelle saison d'athlétisme, fin août. Examen clinique en faveur d'une pubalgie avec à la palpation, une branche pubienne très sensible. Testing des adducteurs légèrement sensible, palpation de l'orifice inguinal sans particularité. Signes de DIM en regard de la charnière thoraco-lombaire T12/L1 et d'un SCTPM dans le métamère T12 (point de crête droit à 6 cm de la ligne des épineuses et cellulalgie trochantérienne et du pli de l'aine).
3 - jeune homme de 35 ans, coureur de demi-fond.
Après interruption de quelques années, a repris vigoureusement l'entraînement de demi-fond depuis quelques mois. Présente des douleurs sur la crête tibiale gauche avec aspect grumeleux à la palpation; testing des muscles tibiaux antérieurs et postérieurs et des autres muscles de jambe sans particularités, point métamérique sus rotulien de Lesage L4, discrets signes de Dim en L3/L4. Diagnostic: périostite tibiale.
4 - adolescent de 15 ans, non encore spécialisé (pratique un peu toutes les disciplines de l'athlétisme).
Douleurs au niveau de la rotule à l'impulsion et à la réception du saut en longueur et du triple saut; pas de syndrome rotulien; palpation du tendon rotulien sensible sur son insertion haute; signes de DIM L3/L4. Diagnostic: ostéochondrose de la pointe de la rotule (maladie de Singing, Larsen, Johanson).
5 - jeune homme de 24 ans, demi-fond.
Douleurs bilatérales face postérieure de cuisse quelques jours après la reprise de la saison sportive; a travaillé manuellement les deux mois d'été avec port de charges lourdes; lombalgique intermittent; DIM lombaires bas avec irradiation à type de sciatalgie bilatérale prédominante du côté gauche; points métamériques de Lesage L5 et S1; pas de signe de Lasègue; ROT achilléen asymétrique.
6 - autre exemple hautement significatif +++
Médecin de l'équipe de France d'athlétisme des moins de 18 ans, je suis amené lors d'un match international à examiner à la demande d'une de nos kinésithérapeutes, une coureuse de 400m haies en souffrance depuis plusieurs mois au niveau de ses IJ et traitée pour une entésopathie d'insertion des IJ sur la tubérosié ischiatique. Mon diagnostic après examen: tendino-périostalgie des IJ sur SCTPM en rapport avec une dysfonction lombaire basse L4/L5 et L5/S1; traitement par AINS et thérapie manuelle + soins kiné. L'athlète peut faire sa préparation et puis sa course. Directives pour surveiller cette sciatalgie.
Quelques mois après, aux championnats d'Europe cadets, je retrouve cette même athlète, engagée dans le 400m haies et dans le relais ou dernière relayeuse elle doit courir sur 400 m (ses co-équipières courant sur 100, 200 et 300 m). L'avant veille des deux finales, alerté par la kinésithérapeute, la sciatalgie est toujours présente au niveau de la face postérieure de la cuisse, mais cette fois ci, sur un mode plus aigüe, exacerbée par les courses de qualifications. J'interroge l'athlète et j'apprends que le diagnostic de lombosciatalgie n'a pas été retenu par mes confrères, l'imagerie (radios et scanner) n'ayant pas montré de signes de lésions au niveau des deux derniers étages lombaires. Les deux finales sont dans 48 H, je traite par l'association: AINS + antalgiques + Kiné + thérapies manuelles le matin des 2 finales. Alors que j'angoisse de voir la jeune championne foudroyée par la douleur sciatique et s'écrouler sur la piste, elle finit 4ème en individuel sur 400m haies et quelques heures après, remporte avec ses coéquipières le relai ou elle fait une course éblouissante, talonnée en permanence par une concurrente qui ne réussira pas à la passer. Le relai est sacrée champion d'Europe.
X - Comment casser par la thérapeutique, le lien entre colonne vertébrale et blessures

Les manipulations vertébrales sont efficaces sur le joint en dysfonction et sur le SCTPM. On leur associe volontiers des techniques de tissus mous: pétrissages profonds, lents et appuyés sur la musculature de cuisse par exemple ou manoeuvres de vibrations ou de pressions punctiformes maintenues 30 secondes, ou des étirements musculaires par exemple pour les fessiers, toutes techniques que les kinésithérapeutes maîtrisent parfaitement.
XI - Mes confrères du CERS Capbreton
en ce qui concerne les claquages des IJ, mes confrères pointent du doigt le déséquilibre musculaire entre IJ excentrique et Q concentrique, avec un ratio qui ne devrait pas être inférieur à 0,8 en évaluation isocinétique, certains auteurs recommandant même un ratio proche de 1.
Conclusion
Après lecture attentive de cet article, vous devez compléter votre information par la lecture non moins attentive de l'article "blessures et performance sportive".





Bonjour,
RépondreSupprimerJe suis une athlète spécialiste du 400 haies, nous avons un peu discuté ensemble aux championnats Nationaux cet été à Albi.
Depuis la fin de l'été j'ai un souci au tendon d'Achille, que les médecins n'arrivent pas à me diagnostiquer. Mon souci est d'autant plus sérieux que je ne suis pas en mesure de mettre des chaussures. Pour faire un résumé un peu rapide : spondylolisthésis de L5 en août 2016, reprise de l'entraînement en janvier 2017 accompagnées de douleurs au tendon d'Achille au contact de la chaussure. Le médecin n'a pas su me poser de diagnostic à ce moment-là, mais les douleurs ont fini par passer vers avril 2017. Pendant la saison j'ai été sujette aux douleurs typiques des sciatiques, mais je n'ai pas arrêté de courir. Pour finir en août 2017 au 7e jour de rando sur le GR10 je ne pouvais plus marcher à cause de l'intensité de la douleur. Par contre dès que j'ai enlevé mes chaussures, je n'ai plus ressenti de douleur et ai donc pu faire le 8e jour (obligatoire pour retrouver la civilisation) en tongs sans avoir de problème.
Depuis, le médecin que j'ai vu n'a pas réussi à expliquer mes douleurs. Une péritendinopathie (peu flagrante, mais j'avais commencé les séances de kiné) apparaît à l'écho, et le médecin a observé le nerf sural car j'ai une non-sensibilité au niveau du talon, mais n'a rien décelé pouvant l'expliquer (après m'être renseignée, je pense que c'est parce que ça se passe au niveau du nerf tibial).
En lisant votre article je reconnais très bien quelques symptômes : une sensation granuleuse au niveau du tendon à la palpation, une perte de sensibilité au niveau de la peau. Je vois surtout le lien possible avec ma fracture au niveau de L5 de l'an dernier au vu de la zone affectée.
Mon problème de tendinite semble être passé, mais quelque chose m'empêche de toujours de mettre des chaussures (et ça fait pas très sérieux d'aller au travail en tongs!), et donc de reprendre l'entraînement.
Ma question est la suivante : quels sont les examens à faire pour vérifier si mes douleurs viennent bien d'un problème au niveau de L5-S1 ? Dans votre article vous dites que ce n'est pas forcément visible à l'IRM… Et quels sont les soins à apporter si ce diagnostic est avéré ?
Merci,
Bonjour Laure, tout est dans l'article, relisez le attentivement. Si c'est une tendinopathie de l'Achille, le diagnostic est clinique et à la portée de tout médecin bien formé et de l'échographie (lisez tous les articles de mon blog concernant les tendons. Pour moi, si vous avez bien lu l'article, il y a une relation avec la colonne lombaire et dans votre cas avec le joint inter-vertébral L5/S1. Si vous avez un certain âge et mal au bas du dos depuis longtemps, la clinique de la dysfonction vertébrale lombosacrée, celle du syndrome cellulo-téno-périosto -myalgique ou d'une sciatalgie S1, seront évidents et même l'imagerie (discopathie lombaire basse, ou tout autre lésion) seront visible en imagerie (radios classiques d'abord et toujours) et le lien entre tendionopathie et L5/S1 sera clairement prouvé. Si vous êtes encore jeune, pas ou peu d'images ne révéleront la dysfonction et c'est le seul examen clinique de la dysfonction et du SCTPM dont il faudra vous contenter. Pour le traitement, il y a des chances que la dysfonction sera irréversible et dans ce cas, les manipulations vertébrales du joint L5/S1, ne seront pas suffisantes et il faudra y ajouer suivant le degré de sévérité de la dysfonction, soit des AINS pendant au moins 15 jours, soit des infiltrations et traiter aussi la périphérie par des techniques de kinésithérapie des tissus mous et des infiltrations locales de Xylocaïne. Dr LP
SupprimerAutre chose Laure, en relisant votre post, je m'aperçois que votre problème sur l'Achille ne se déclare que lorsque vous mettez des chaussures fermées. Il y a peut être un conflit entre les enveloppes du tendon et vos chaussures, ce qui est en faveur d'une péritendinite. A faire confirmer par échographie ou IRM. Dans ce cas le traitement n'est pas le même et implique pour vous de corriger un éventuel trouble de la statique du pied par des semelles orthopédiques, après empreintes et de porter des chaussures confortables qui n'agressent pas votre talon en le protégeant éventuellement avec une orthèse de protection que vous pouvez confectionner vous même, ou trouver dans une pharmacie ou chez un ortho-prothésiste. Dr LP
Supprimer