II- Lombalgies dues à un spondylolisthésis
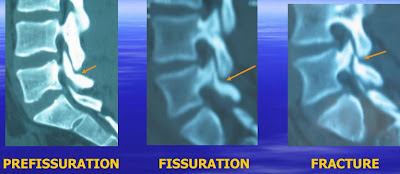
ANATOMIE DE L'ISTHME VERTÉBRAL
L'isthme vertébral est la partie d'une vertèbre qui unit l’articulaire supérieure à l’articulaire inférieure et en continuité avec la lame, le pédicule et l'apophyse transverse.
2- Le spondylolisthésis dégénératif d'origine arthrosique.
NB:
Le spondylolisthésis dégénératif se rencontre volontiers dans les dos de type 4 de la classification de Roussely. Ce dos de type 4 correspond anatomiquement à de fortes pentes sacrées > 45° et de petits arcs postérieurs. Il impacte fortement les articulaires postérieures (syndrome d’hyperpression articulaire postérieure, arthrose douloureuse, lysthésis dégénératif donc et fermeture des foramen avec risque radiculaire; l’hyperlordose très prononcée tant au niveau de l’angle que du nombre de vertèbres incluses dans l’hyperlordose déborde sur le rachis thoracique inférieur.
Le spondylolisthésis dégénératif de L5 sur S1 avec spondylolyse s’associe à des discopathies lombaires basses sans hernie discale qui se latéralisent vers les foramen; elles évoluent à bas bruit et sont mal détectées par l’IRM et le Scanner qui visualisent mal l’arthrose postérieure. La position couchée délordosante minimise le contact postérieur, la fermeture des foramen et le lysthésis dégénératif. Cliniquement cela se traduit par une radiculalgie en position debout (lié à la fermeture des foramen); l’IRM ou le Scanner en position allongé ne visualisera pas de Hernie Discale.
Des lombalgies basses, d’intensité variable, entre le lumbago assez fréquent (douleur aigüe, d’apparition brutale après port de charges lourdes) et la sensation de gène ou douleur en bas du dos, soulagées par la position penchée en avant, aggravées par la position penchée en arrière.
Une sciatique ou parfois une cruralgie suivant le niveau du glissement par compression d' une racine nerveuse dans le foramen.
Claudication neurogène sur canal lombaire rétréci; en cas de déplacement important il y a risque de compression nerveuse et de douleurs dans une ou les deux jambes, se majorant en position penchée en arrière. Le plus souvent, la radiculalgie est de trajet L5 (en cas de lyse isthmique) ou de trajet S1 (sur dysplasie). Cette claudication oblige à s’arrêter après une certaine distance parcourue et s'accompagne de paresthésies à type d’engourdissement et ou de fourmillement, simulant un canal lombaire étroit dégénératif.
Paralysies et syndrome de la queue de cheval sont de véritables urgences chirurgicales. Cela va se traduire cliniquement par des chutes (sensation de lâchage du genou, impossibilité de marcher sur la pointe ou le talon du pied, impression d’un pied qui racle le sol à la marche), et ou des troubles vésico-sphinctériens (constipation, rétention d'urine ou fuites urinaires) susceptibles d'entraîner des séquelles motrices et génito-urinaires définitives.
Diagnostic d'un spondylolisthésis par l'imagerie
1- Le bilan radiographique standard (face et profil) et les clichés dynamiques: suffisant en première intention, en cas de lombalgie seule et bien tolérée. C'est l'imagerie de base indispensable qui permet de diagnostiquer le spondylolisthésis (par lyse isthmique, dégénératif ou dysplasique) et d'établir une classification de gravité en 4 stades en fonction du glissement de la vertèbre.
2 - Scanner lombaire (visualisation de la lyse isthmique) et IRM qui permet une analyse du foramen intervertébral (visualisation de la racine nerveuse comprimée), une analyse de la compression du sac dural et une analyse de l’état du disque intervertébral entre les 2 vertèbres.
Son traitement médical
Il est systématique et de premiere intention en cas de spondylolisthésis douloureux et en l' absence de signes neurologiques déficitaires.
En cas de crise :
- des antalgiques en traitement de fond de la douleur lombaire, associé à des AINS en cas de crises (cure courte de 5 à 7 jours).
- des infiltrations épidurales scanno-guidées foraminales, ou articulaires postérieures, ou de la zone de lyse.
- une rééducation réalisée en cyphose lombaire comprenant des exercices de renforcement des muscles abdominaux et lombaires.
En cas de lyse isthmique récente, ou en cas de lombalgie intense: une immobilisation avec un plâtre bermuda en prenant d’un coté une cuisse peut soulager les douleurs.
Son traitement chirurgical
Il concerne environ 10 à 20% des patients et trouve sa place en cas d’échec d’un traitement médical ou bien en présence de troubles neurologiques moteurs ou sphinctériens. Il consiste à réaliser une arthrodèse par voie postérieure ou par voie antérieure du segment qui a glissé (afin de le réduire et/ou d'éviter sa progression), associé à une laminectomie en cas de douleur radiculaire afin de libérer les nerfs comprimés dans les foramens.