A quoi correspond la lésion musculaire dans un claquage


Chez les primates et puis chez l'homme, la cuisse constitue le segment de membre propulseur le plus puissant et par tant le plus exposé aux accidents musculaires. En effet à la fonction essentielle de propulsion en rapport avec les mouvements volontaires, forcément très différents d'une discipline sportive à l'autre, s'ajoute chez les bipèdes la lutte anti-gravitaire qui correspond à une série de contractions réflexes permanentes des muscles antérieurs et postérieurs (agonistes et antagonistes) de la cuisse. A ces deux contraintes s'ajoute celle engendrée par l'allongement forcé des chaînes musculaires postérieures (ischio- jambiers et muscles jumeaux du mollet), survenue lors du changement de mode de locomotion et rendues indispensable par le travail en extension de la jambe en position debout. Malgré cet étirement quasiment permanent de ces structures pendant la marche ou lors de mouvements de flexions antérieures du tronc, jambes tendues, les ischio-jambiers et les muscles jumeaux auront quand même tendance à se raccourcir par un processus très rapide et difficilement réversible lié au réflexe gamma (un étirement brusque d'un muscle s'accompagne d'une contraction brusque réflexe) et toute stimulation excentrique (càd en étirement) lors de la course notamment va accentuer ce phénomène. Il y a donc structurellement et biomécaniquement des différences caractéristiques entre muscles antérieurs et postérieurs des membres inférieur qui sont à l'origine d'un déséquilibre très dangereux pour l'intégrité de ces structures et qui devront sous peine de blessures, être perpétuellement étirées.
- la fatigue musculaire++
- les déséquilibres musculaires : avec en isocinétisme un ratio > 0,8 IJ excentrique à 60°/ Q concentrique à 240°++; Abdo/Adducteurs.
Un facteur de risque jamais évoqué, mais pourtant toujours présent quand il est systématiquement recherché:
Une dysfonction vertébrale lombaire et ses signes de SCTPM de Robert Maigne (cf les deux articles du blog à lire absolument: Blessures et performance sportive et Bases médicales des blessures tendino-périostées et musculaires en Athlétisme).
Les 4 régions anatomiques les plus fréquemment affectées par les claquages
92 % des claquages affectent les membres inférieurs et 79% affectent les différents groupes musculaires de la cuisse et très spécifiquement ceux qui sont polyarticulaires et ont un fonctionnement de type excentrique+++

37% les ischio-jambiers (IJ) de la face postérieure de la cuisse.
23% les Adducteurs de la face interne de la cuisse
19% le muscle Droit antérieur du Quadriceps de la face antérieure de la cuisse.
13% le muscle Jumeau interne du mollet.
1- 72% sont des sprint - lésions qui surviennent pendant une course de vitesse ou sur une accélération.


- les antécédents de claquage+++
- l'intensité de la douleur+++
- le retentissement immédiat sur la marche+++
- la limitation à l'étirement
- autres signes: coup de hache éventuel souvent masqué par l'oedème (tuméfaction) immédiat, l'ecchymose retardée.
Les trois critères de gravité de Guillodo
Ce qui intéresse en premier le sportif et son entourage, ce n'est pas tant de savoir la nature du traumatisme musculaire : contracture, élongation, claquage ou rupture (classification INSEP d'Andrivet dans les années 70, ni son stade histologique :0,1,2,3,4 (classification histologique de Rodineau et Durey), mais le temps d'indisponibilité sportive. Pour Guillodo, si:
- la douleur immédiate est > 6 à l'échelle visuelle analogique (EVA) qui va de 1 à 10
- la limitation à l'étirement du muscle lésé est > de 15%
- si malgré le protocole de traitement Rice ou Grec à appliquer immédiatement, douleur et impotence fonctionnelle sont > 3 jours, le temps de guérison de l'accident musculaire sera > 40 jours.
L'imagerie
Le diagnostic différentiel
1- Avec une élongation
Il ne faut surtout pas confondre claquage et élongation qui est un étirement passif au delà de sa limite physiologique sans désorganisation anatomique du muscle. Dans une élongation, le muscle est douloureux à l’effort, à la palpation et à la contraction (triade clinique). Au repos, cette douleur va quasiment disparaître et son évolution sera rapidement favorable après 1 semaine tout au plus de repos complet. La reprise progressive de la compétition se fera en 1 à 2 semaines.
- un hématome compressif important (jambe +++) qui ne peut pas être suffisamment évacué à l'aiguille et sous échographie, avec tableau clinique d'un syndrome de loge. Il favorise les phlébites.

- une désinsertion tendineuse: exemple de la désinsertion du tendon commun des IJ : le mécanisme lésionnel est une contraction excentrique (hanche en flexion – genou en extension) . Signes cliniques: douleur fessière aigüe, impotence fonctionnelle totale. Vide sous ischiatique à l'examen avec déficit de force au testing. Confirmation écho /IRM.
- les avulsions osseuses quand le déplacement est > 2 cm : la clinique est similaire à celle d'une désinsertion tendineuse et c'est l'imagerie qui permet le juste diagnostic.
Traitement : étirements. Prévention +++ (entraînement de type excentrique+++).
- Les contractures
Elles correspondent à une courbature exagérée qui met en tension involontairement un groupe musculaire. Elles sont peu douloureuses et d'apparition lente avec l’effort. Elles cèdent au repos et reprennent à l'effort. A l'examen : diminution du ballottement du muscle. Traitement : repos 2 à 3 jours; préventif surtout du dysentraînement.
- les béquilles du sportif et les contusions musculaires par chute c'est à dire des lésions musculaires induites par choc direct sur un groupe musculaire ou un muscle et dont la cause est extrinsèque par écrasement.
Le protocole GREC ou Rice : repos avec retrait immédiat de la compétition, ice, compression+++, élévation à appliquer immédiatement; le système Game Ready se distingue par la possibilité d'appliquer en même temps le froid et la compression. La prescription d'antalgiques de niveau 1 ou 2 et si besoin la prévention du risque thrombo-embolique (exceptionnel mais gravissime s'il parvient à échapper à la vigilance du praticien) constituent le premier temps du traitement.
La prise en charge kinésithérapique a pour objectif d’optimiser la cicatrisation et de redonner au tissu musculaire ses propriétés biomécaniques et physiologiques initiales, garantes d'un geste sportif efficient et suite à des études suédoises, un protocole d'exercices de type excentrique sub-maximaux semble nettement supérieur au protocole classique avec étirements progressifs et renforcement musculaire concentrique en terme de délai de reprise sportive et de moindre récidive dans l'année qui suit le traumatisme.
Dans l'étude suédoise, le délai moyen de cicatrisation a été raccourci de 51 à 28 jours (45%) par substitution d’exercices de travail excentrique sub-maximal (L-protocole) à un protocole plus classique d’étirement et de renforcement musculaire concentrique (C-protocole).
- la récidive est fréquente surtout si la prise en charge initiale est inadaptée et si la reprise des activités sportives trop précoce.
- les adhérences.
- les brides.
- les cicatrices fibreuses source de récidives.
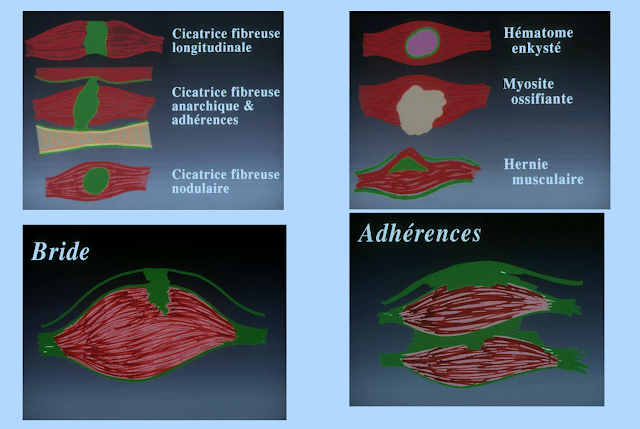
- l’hématome enkysté qui peut nécessiter une régularisation chirgicale et l'hématome compressif qui va nécessiter une évacuation à l’aiguille sous échographie, voire chirurgicale si nécessaire.
- la thrombophlébite doit toujours être redoutée; elle est favorisée par un mauvais état circulatoire et par un hématome compressif; ne pas hésiter à les prévenir par un traitement par les héparines de bas poids moléculaire (HBPM).
Les quatre formes cliniques
1- Le claquage des IJ de la face postérieure de la cuisse

En fréquence, ils arrivent en deuxième position. Ils ont un rôle adducteur faible, rotateur et même fléchisseur. On les classe en fonction de leur profondeur. D'arrière en avant se trouvent respectivement le grand adducteur, le petit adducteur, le pectiné, le droit interne et le moyen adducteur. Pour Reboul ils se répartissent en deux « rideaux » :
Le 1er rideau, le plus superficiel, est le muscle gracile (droit interne). Il est aussi fléchisseur de jambe. Il s’insère sur la face antéro-inférieure de la surface angulaire du pubis. Il se termine par un long tendon sur la face interne du tibia où il constitue l’un des trois éléments de la patte d’oie.
Le 2éme rideau, le plus puissant, comporte trois plans, plan profond : le grand adducteur, plan moyen : le court adducteur, plan superficiel : le long ou moyen adducteur et le pectiné.
Au cours de la phylogenèse (évolution de notre espèce), la physiologie des Adducteurs s'est également considérablement modifiée passant d'une obliquité externe du fémur à l'origine du varus du genou conférant à ces muscles un rôle antigravitaire important et une très grande force d'adduction chez les primates, à un valgus physiologique du genou chez les bipèdes qui a modifié totalement la biomécanique de cette région, leur conférant une force pratiquement verticale et une composante horizontale adductrice très faible. Cette particularité adductrice faible explique la grande fragilité de ces muscles et leurs difficultés physiologiques à gérer les contraintes en adduction imposées par l'activité sportive. La pubalgie basse et les accidents musculaires des Adducteurs sont le reflet de cette incapacité à résister aux tractions verticales engendrées par la phylogenèse.