A- Généralités sur les fractures
Lorsqu’elles intéressent un os long, par exemple l’humérus, on distingue différentes variétés topographiques de fracture : les fractures diaphysaires qui interrompent l’os long à sa partie moyenne ; les fractures épiphysaires qui siègent à l’une des 2 extrémités , ce sont donc des fractures articulaires ; les fractures dia-épiphysaires qui siègent à l’union de la diaphyse et d’une épiphyse correspondant chez l’enfant au décollement épiphysaire.
Enfin, les fractures apophysaires qui détachent une saillie osseuse, siège d’une insertion musculaire dans le cas de l’humérus: fracture du trochiter ou du trochin par exemple. On peut également classer les fractures suivant le déplacement: fractures avec déplacement et fractures sans déplacement dite engraînées dont le diagnostic clinique est difficile et nécessite le recours à des radiographies.
On distingue également les fractures totales ou complètes que l’on oppose aux fractures incomplètes ou partielles qui, elles, ne traversent pas l’os de part en part comme par exemple la fracture en bois vert chez l’enfant qui rappelle la manière dont se rompent les branches nouvelles au printemps (à l’inverse, l’os de la personne âgée, casse comme du bois sec). Dans une fracture en bois vert, une seule corticale se rompt, celle de la convexité, tandis que celle de la concavité résiste et plie. L’étui périosté résiste: la fracture en bois vert de l’enfant est donc une fracture sous-périostée. Au voisinage des épiphyses, il existe des fractures tassement caractérisées par l’écrasement des travées osseuses qui sont parfois difficiles à reconnaître même à la radiographie (fracture métaphysaire en motte de beurre de l’enfant). Enfin une fracture est dite fermée lorsque la peau est intacte et ouverte quand la fracture communique avec l’extérieur à travers une plaie des parties molles des téguments.
I-Le mécanisme lésionnel des fractures correspond :
Soit à un mécanisme direct: l’agent traumatisant vient frapper l’os qui cède au point d’impact.
Soit à un mécanisme indirect :
- par compression axiale: c’est le cas souvent des fractures des os courts: corps vertébraux, os du carpe ou du tarse, ou fractures parcellaires des massifs épiphysaires des os longs,
- par élongation liée en général à une contraction musculaire violente, par exemple rupture de la styloïde du 5ème métatarsien (contraction violente du muscle court péronier latéral). Ici le tendon résiste mais arrache sa zone d’insertion.
- par torsion avec rotation axiale d’une extrémité d’un os long, comme on a pu le voir longtemps dans les accidents de ski où le corps tout entier pivotait autour d’une jambe immobilisée par le ski et sa chaussure. Il existe également des fractures liées à des contraintes répétées par sur-utilisation que l’on appelle fractures de fatigue qui se rencontrent chez les sportifs d’endurance ou chez les militaires (fractures de la base du 2ème, 3ème ou 4ème métatarsiens). Enfin il existe des fractures pathologiques dites spontanées qui surviennent sur un os fragile dit «pathologique» pour un traumatisme minime voire sans aucun traumatisme comme dans les fractures de l’ostéoporose (poignet, col du fémur, vertèbres, après traitement cortisonique prolongé). En matière de fractures, l’examen radiographique est indispensable au diagnostic. Dans certains cas, il faut savoir demander des incidences spéciales comme dans les fractures du scaphoïde du poignet ou des clichés retardés par rapport au traumatisme, certaines fractures ne se révélant qu’au bout de quelques jours ou semaines.
II- Evolution des fractures.
Correctement réduite et contenue, une fracture consolide par formation d’un cal osseux, après va commencer la phase de récupération fonctionnelle. La contention est aisée dans la fracture transversale et peu déplacée; un simple plâtre est suffisant, avec surveillance radiographique et clinique afin de dépister tout déplacement secondaire.
Inversement, bon nombre de fractures sont d’emblée instables et leur contention va nécessiter d’autres moyens que le plâtre:
- soit extension continue en prenant appui sur des branches trans-osseuses
- soit fixateurs externes en prenant appui sur des séries de fiches
- soit ostéosynthèse par une vis, une plaque ou un clou centro-médullaire.
 Exemple de fracture des os de l'avant-bras, et réparation (Plaques et vis)
Exemple de fracture des os de l'avant-bras, et réparation (Plaques et vis)
La plupart des fractures consolident au bout de deux à quatre mois suivant leur localisation.
Les critères de consolidation étant avant tout cliniques avec disparition de toute mobilité anormale et radiologiques, dont les critères de consolidation sont souvent en retard par rapport aux critères cliniques. Dans un certain nombre de cas, l’évolution des fractures peut être défavorable avec:
- soit un retard de consolidation lorsque le foyer de fracture est encore le siège d’une mobilité anormale au delà des délais habituels.
- soit une pseudarthrose qui correspond à l’absence définitive de consolidation aboutissant à la création d’une fausse articulation, siège d’une mobilité plus ou moins importante. Cela va de la pseudarthrose complète, siège d’une hypermobilité, à la pseudarthrose fibreuse serrée où la mobilité anormale est plus difficile à mettre en évidence.
III- Il existe des facteurs favorisant ces problèmes de consolidation
- ce peut être des facteurs généraux avec en particulier certains troubles endocriniens ou liés à l’âge avec une rapidité de consolidation moindre chez les personnes âgées.
Les facteurs locaux ont une plus grande importance, en particulier dans les fractures de jambe lorsque le trait de fracture siège à l’union tiers moyen/tiers inférieur du tibia ou suivant le type de fracture (fractures multi-fragmentaires ou comminutives, fractures à double étage).
- la fracture ouverte, l’infection du foyer est également un facteur favorisant.
- enfin il existe des facteurs iatrogéniques liés à des erreurs thérapeutiques par insuffisance de réduction, par interposition musculaire dans le foyer de fracture ou par traction maintenue trop longtemps; mais aussi par insuffisance d’immobilisation, par ablation prématurée de l’appareil de contention et également par ostéosynthèse imparfaite.
- certains types de fractures sont exposés à une complication particulière : la nécrose ischémique. Il s’agit d’un fragment osseux qui ne reçoit plus son apport artériel, interrompu du fait du traumatisme. Il va alors mourir sur place et se comporter comme un corps étranger empêchant la consolidation. Cette nécrose ischémique s’observe surtout lors des fractures épiphysaires du col du fémur, dans les fractures des os courts (scaphoïde et semi-lunaire du poignet), dans certains fractures diaphysaires à double étage où le fragment intermédiaire est mal nourri. Radiologiquement le fragment nécrosé apparaît plus dense et plus opaque que l’os avoisinant.
- enfin le cal vicieux, correspond à une fracture ayant consolidé en mauvaise position souvent par défaut de réduction ou par déplacement secondaire sous plâtre.
IV- Fractures fréquemment rencontrées en milieu sportif
Pour le membre supérieur on retrouve le plus souvent :
- des fractures de la clavicule (vélo, cheval, moto, judo, rugby, football) par choc direct sur moignon de l’épaule ou mécanisme indirect secondaire à une chute.
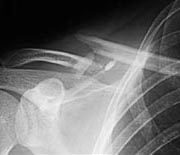
Fracture de la clavicule (vélo, rugby....)
- des fractures isolées du trochiter de l’humérus par chute directe sur le moignon de l’épaule
- des fractures du scaphoïde et ses pièges diagnostiques par chute sur le talon de la main évoquée de principe devant tout traumatisme du poignet, jusqu'à preuve radiologique du contraire.
Fr du Scaphoïde
- des fractures de l’apophyse unciforme de l’os crochu du poignet, également piège diagnostique chez les golfeurs au niveau de la main gauche, chez les joueurs de base ball ou de squash par microtraumatismes répétés ou choc unique et violent sur le manche de la raquette; chez les volleyeurs, les rugbymen par chute sur la main.
Pour le bassin on retrouve:
- des arrachements osseux chez les jeunes sportifs pratiquant l’athlétisme, le patinage artistique, le football, la natation; les apophyses ne sont pas encore soudées au bassin et constituent un point faible dans la chaîne muscle-tendon-os.
Le mécanisme lésionnel est celui d’un effort violent qui concerne un muscle poly-articulaire qui se contracte de manière asynchrone avec le muscle antagoniste: couturier et facia lata arrachent l’épine iliaque antéro supérieure; le tendon direct du droit antérieur emporte l’épine iliaque antéro inférieure; les ischio jambiers fracturent la tubérosité ischiatique.
Pour le rachis il existe une variété de fractures de fatigue de l’enfant hyperactif, c’est la spondylolyse de l’isthme vertébral de L5 surtout ou de L4 qui touche 7% de la population générale en particulier masculine et qui s’accompagne d’un glissement vers l’avant du corps vertébral et de l’arc vertébral postérieur (spondylolisthésis) et donc la traduction clinique est une lombalgie voire une radiculalgie sciatique.
Ce pourcentage passe à 20% dans les sports dits «lordosants»: gymnastique, judo, haltérophilie, saut en hauteur, triple saut.
Pour le membre inférieur, on rencontre:
- des fractures de fatigue sur le tibia, les os du pied dont les métatarsiens.
F. de fatigue du tibia F. de fatigue du Calcanéum
F. de fatigue métatarsiens Dc précoce à la scintigraphie ou par l'IRM
- des fractures du calcanéum graves fonctionnellement après chute violente sur les talons: escalade, deltaplane, parapente, et qui laissent des séquelles à type d’enraidissement du coup de pied.
- des fractures du scaphoïde tarsien, le plus souvent parcellaires et potentiellement dangereuses pour la marche, la course à pied et les sauts.
- des fractures de la base du 5 ème métatarse emportée par une contraction violente du puissant muscle court péronier latéral, muscle éverseur du pied.
- des fractures de la malléole latérale, isolées par choc direct, ou plus souvent par mécanisme indirect avec lésions associées de l’autre malléole ou des ligaments de la cheville et du pied. Importance ici de l’application des règles d’OTTAWA.
Règles d’OTTAWA :
Une application stricte de ces règles permet d’exclure une fracture de cheville ou du moyen pied et en corollaire de ne pas demander un examen radiologique dont le coût financier est énorme en France (1,3 Million d’euros par jour pour 6000 entorses par jour).
Devant un traumatisme de la cheville, on demande des radiographies si :
- âge inférieur à 16 ans et supérieur à 55 ans.
- impossibilité d’effectuer 4 pas de suite lors de la survenue du traumatisme ou lors de l’examen clinique.
- douleur exquise à la palpation sur 6 cm du bord postérieur des 2 malléoles.
- douleur exquise à la palpation de la base du 5ème métatarsien sur le bord latéral du pied.
- douleur exquise à la palpation du scaphoïde tarsien sur le bord médial du pied.
- douleur exquise à la palpation de la partie supérieure du péroné.
Les fractures de l'enfant sont développées dans un autre article.
B-Réparation osseuse, traitement des fractures, surveillance de la consolidation.
Suivant les caractéristiques du trait de fracture et du déplacement, les fractures seront traitées:
- soit à foyer fermé
- soit à foyer ouvert.
Au préalable quelques lignes sur la consolidation osseuse et quelques particularités.
I- La réparation osseuse
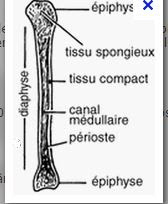
Une fracture se définissant par la perte de la continuité osseuse entre 2 ou plusieurs fragments d'un même os, physiologiquement l'organisme a les moyens de réparer cette solution de continuité:
1- à partir de l'hématome péri fracturaire qui s'organise au niveau de la fracture avec présence de plaquettes et de facteurs de croissance, il va se constituer en 3 semaines, un cal mou. Ce dernier va progressivement se consolider pour devenir en 3 mois environ un cal dur lequel va subir un remodelage sur une durée de 1 à 3 ans.
2- le cal périosté périphérique se développe à partir de l'hématome péri-fracturaire. Mais pour se constituer, le cal périosté a besoin d'une micro-mobilité des fragments osseux qui n'est possible que si l'immobilisation n'est pas stricte.
Il va stabiliser dans un 1er temps le foyer de fracture en 3 semaines et restera actif jusqu'à 6 semaines et tant que la raideur péri-fracturaire sera variable. Il ne sera plus actif quand la raideur sera stable. Ce cal périosté va combler l'écart inter-fragmentaire. Il sera présent en cas de traitement fonctionnel, orthopédique ou chirurgical à foyer fermé qui ne détruisent pas l'hématome péri-fracturaire.
La surveillance est radiologique:
- fin du 1er mois, apparition du cal.
- vers 45 jours, apparition de ponts osseux et comblement progressif de l'écart inter-fragmentaire.
- évolution défavorable si l'on constate un élargissement du cal périphérique sur plusieurs clichés successifs avec maintient de l'écart inter-fragmentaire.
2- le cal médullaire endosté: il a lui besoin d'une raideur ne variant pas pour se développer. Il comble bien l'écart interfragmentaire et participe à la formation du cal périosté.
3- le cal cortical a besoin pour se mettre en place du contact inter-fragmentaire et d'une immobilisation stricte.
Physiologiquement il y a ossification directe si le contact est bon ou ossification indirecte par le cal médullaire.
L'apparition d'un cal périphérique est pathologique.
II- Traitement des fractures à foyer fermé
Il sera:
- soit fonctionnel
- soit orthopédique par contention plâtrée prenant l'articulation sus et sous-jacente par exemple plâtre cruro-pédieux ou brachio-antibrachial laissant libre le pouce et les doigts longs
- soit clou centro-médullaire plus ou moins verrouillé qui respecte l'hématome péri-fracturaire et le développement du cal périosté.
La raideur restant variable, favorise le cal périosté , lequel reste actif jusqu'à 6 semaines.
Le risque potentiel est constitué par un déplacement secondaire du foyer de fracture, relativisé par une surveillance attentive radiologique sous plâtre.
Si l'écart inter-fragmentaire persiste, le chirurgien a toujours la possibilité de verrouiller le clou ce qui va accélérer le comblement par le cal médullaire.
Les indications de choix sont les fractures stables et engrénées.
III- La chirurgie à foyer ouvert
Dans la chirurgie à foyer ouvert: plaques d'ostéosynthèse, vissage, fixateur externe, etc, l'hématome péri-fractuaire est détruit et avec lui, les possibilités de mise en place d'un cal périosté efficient.
Il est possible de faire varier la raideur en dynamisant le fixateur externe dans le cas de fractures très déplacées ou multifragmentaires ou obliques instables.
Plusieurs paramètres interviennent dans le traitement chirurgical:
1- la raideur
Si le montage est statique, (clou verrouillé, vis DHS, clou Gamma, etc), la raideur ne varie pas et c'est le cal médullaire et cortical qui sont privilégiés.
Si le montage est dynamique (clou déverrouillé), la raideur est variable et la présence de micro-mouvements va favoriser le cal périosté.
2- la solidité du montage d'ostéosynthèse
A elle seule, l'ostéosynthèse est capable de prendre à son compte les contraintes normalement à la charge d'un os non fracturé et pour les ostéosynthèses du membre inférieur ce sera l'appui.
- un montagez de neutralisation sera incapable de prendre à son compte l'appui et en fin de compte ce dernier ne sera possible qu'en fin de consolidation avec respect absolu des délais et sous surveillance radiologique.
- un montage en compression-neutralisation prendra à son compte l'appui qui sera autorisé d'emblée, si les conditions cutanées (cicatrisation de surface) le permettent. Le risque avec un appui précoce et selon les localisations, sera l'algo-neuro-dystrophie.
3- dans les cas de montage dynamique par clou non verrouillé, le cal périosté n'étant plus actif au delà de la 6 ème semaine, si l'on ne veux pas casser le cal dur et poursuivre la minéralisation , il suffira de verrouiller le clou ou le fixateur externe.
IV- Surveillance de la consolidation
Quelque soit le type de prise en charge, à foyer fermé ou ouvert, la réparation osseuse est fonction du type d'os fracturé et du délai moyen de consolidation fixé en général par le chirurgien et l'équipe de rééducateurs avec surveillance radio clinique périodique.
Dans une majorité de cas, la consolidation est obtenu dans des délais types qui sont fonction du type de cal. périosté, médullaire ou cortical.
Jusqu'à 6 mois post traumatique, on parle de retard de consolidation avec douleurs à l'appui,impotence fonctionnelle, mobilité anormale du foyer de fracture, rougeur et chaleur locale et radiologiquement: persistance du trait de fracture, mais sans ostéosclérose des berges de la fracture; généralement le chirurgien fait le nécessaire en faisant varier la raideur pour aboutir à une consolidation définitive.
Au delà de 6 mois post traumatique, si présence de facteurs favorisants (tibia distal et sous trochantérien fémoral; tabagisme facteur d'ischémie; insuffisance d'immobilisation; réduction du foyer de fracture imparfaite; foyer ouvert qui détruit l'hématome péri-fracturaire) quand cliniquement:
- il y a apparition de douleurs à la mise en contrainte du foyer de fracture
- impotence fonctionnelle
- mobilité du foyer de fracture
- chaleur et rougeur locale
et si radiologiquement:
- apparition d'un cal périosté périphérique qui s'élargit, d'une vis qui fait saillie, si présence d'une angulation diaphysaire du foyer (signes pathognomoniques)
- densification des berges du foyer et ostéosclérose
- persistance de l'écart inter-fragmentaire qui n'arrive pas à être comblé
- augmentation du cal périphérique à différents clichés
on peut parler de pseudarthrose atrophique ou hypertrophique que le chirurgien va traiter chirurgicalement:
- le tissu fibreux des 2 berges, sera excisé et le foyer avivé et comblé par un greffon iliaque ou prélevé sur l'épine iliaque postéro-supérieure avec quelques risques potentiels(douleurs post prélèvement, méralgie paresthésique en raquette de la face latérale de la cuisse, plaie sacro-iliaque, plaie de l'artère fessière avec hématome.
V- Les pseudarthroses
1- les pseudarthroses hypertrophiques
Les p. sont dîtes hypertrophiques, quand la vascularisation du foyer de fracture est conservée; la chaleur et la rougeur locale sont alors conservées; radiologiquement les extrémités osseuses sont élargies en patte d'éléphant; le trait de fracture est rempli de tissu fibreux et cartilagineux.
Si la fracture est diaphysaire, elle sera traitée par enclouage centro-médullaire à foyer fermé qui va permettre de transformer le tissu inadéquat en tissu osseux.
Si la fracture est métaphysaire, les berges seront avivées et stabilisées par une plaque d'ostéosynthèse avec mise en place si besoin d'un greffon.
2- les pseudarthroses atrophiques
Ces dernières ont les 2 berges dévitalisées et cliniquement il n'y a ni chaleur ni rougeur locale; elles sont favorisées par une ischémie ou une infection locale (fistule); radiologiquement il y a résorption des bouts en pinceaux.
Elles seront traitées par relance du processus de consolidation: ablation du tissu fibreux avec décortication des extrémités et soit mise en place d'une greffe et d'un montage par ostéosynthèse solide, soit décortication ostéo-musculaire de Judet qui crée autour du foyer de fracture, un manchon de tissu qui joueront le rôle de petits greffons ostéopédiculés auquel on peut y associer une ostéosynthèse.
VI- Eléments à prendre en compte dans la remise en contrainte du foyer de fracture
Quels sont les délais, de quelle manière va se faire la reprise de l'appui et quels sont les éléments à prendre en compte:
1- le CRO (compte rendu opératoire) et l'avis du chirurgien.
2- le délai théorique de consolidation des fractures est compris entre 30 et 120 jours suivant leur localisation.
3- le type de fracture:
- engrénée
 |
| Fracture engrénée |
- ou non engrénée et donc instable avec trait oblique, écart inter-fragmentaire ou comminutive à plusieurs fragments.
4- la nature du traitement: si le traitement est fonctionnel ou orthopédique, l'hématome péri-fracturaire est conservé et la consolidation va s'organiser à partir du cal périosté; si le traitement est chirurgical à foyer fermé, l'hématome péri-fracturaire est également conservé et si le montage (clou centro-médullaire) est verrouillé, la consolidation s'organisera à partir du cal médullaire endosté en cas d'écart inter-fragmentaire, ou à partir du cal cortical si il y a contact entre les 2 fragments; si le clou est déverrouillé avec présence de micro-mouvements, c'est le cal périosté qui assurera la consolidation; si l'intervention est à foyer ouvert, le cal qui prendra en charge la consolidation sera fonction de la raideur et du dynamisme du montage.
5- la qualité de l'os: ostéoporotique ou pas, spongieux, de l'enfant.
6- la qualité de l'acte chirurgical.
7- le type de matériel.
8- le poids du patient.
9- la présence ou non de troubles cognitifs.
De toute façon et quelles que soient les modalités de l'appui: immédiat ou différé, la reprise d'appui se guide toujours sur la douleur et plus l'appui est précoce, et plus le risque d'AND
(algo-neuro-dystrophie et son cortège de douleurs, sa phase chaude et froide, son diagnostic par l'imagerie) est élevé, la reprise d'appui est également fonction de la cicatrisation de voisinage: peau, muscles, tendons.
Si l'appui est immédiat, ce dernier sera allégé par l'utilisation de cannes anglaises.
Si l'appui est différé, la reprise d'appui se fera par étapes successives: appui-contact ou pas simulé qui correspond à 10% du poids du corps; appui soulagé progressif de 10 kilos en 10 kilos, guidé par balance pèse-personne, sur barres parallèles, cannes anglaises avec déplacement simultané ou alternatif et à 2, 3 4 temps.
déambulateur qui correspond à un apui à 50%, balnéothérapie qui va de l'immersion totale (équivalent de 80%) jusqu'à 20% du corps (au dessus du genou), plan incliné; appui total guidé par les radiographies et l'avis du chirurgien.
NB: la contrainte exercée par le poids sur le foyer de fracture doit être absolu.
VII- Particularités dans la prise en charge des fractures
1- l'os spongieux consolide facilement s'il n'y a pas d'écart inter-fragmentaire et contact parfait sans perte de substance; en cas de perte de substance, la consolidation devient alléatoire et demande soit de longs délais soit une greffe .
2- l'enfant consolide rapidement et facilement si la fracture est près des épiphyses avec remodelage actif qui fait disparaître le cal, sauf si cal vicieux.
Risque il y aura, si la fracture est articulaire et qu'il existe un écart inter-fragmentaire dans le cartilage de conjugaison avec formation d'une épiphysiodèse et croissance différenciée par rapport au côté contro-latéral.
3- si perte de substance osseuse et nécessité d'un allongement osseux, on peut traiter par fixateur externe ou par circulaire d'Ilizarov.
4- En cas d'appui précoce, les risques de morbidité lié à l'immobilisation: frottements cutanés aux points d'appui et parfois escarres prévenus par bon positionnement dans le lit; risque thrombo-embolique (avoir le réflexe écho-doppler+++) prévenu par HBPM, bas de contention ou tubigrip, position déclive dans le lit; constipation favorisé par antalgiques de niveau 2 et 3 et prévenue par une bonne hydratation et le recours à des médications (transipeg, lansoyl, lactulose); infections urinaires et lithiase d'immobilisation; surinfections pulmonaires; ostéoporose, disparaissent au profit d'un risque potentiel d'AND.
Si l'appui précoce est recommandé pour prévenir les complications liées à l'immobilité, de préférence opter pour un phase intermédiaire de reprise d'appui avec l'aide d'un déambulateur, ce qui correspond à un appui partiel de 50% avec relai par 2 cannes anglaises.
5- Des complications régionales toujours possibles doivent être prévenues:
- hémorragiques: saignement per opératoire ou hématome post-opératoire avec anémie qui doit être bilantée et traitée par du fer et de l'acide folique.
infectieuses: sepsis, fistules avec fièvre, leucocytose, VS et CRP élevés, nécessitant parfois la dépose avec la mise en place d'un Pacer (ciment avec antibiotiques pour maintenir l'écart) puis la repose du matériel d'ostéosynthèse.
- neurologique:syndrome canalaire ou compressif: tester sensibilité et motricité.
- douleurs post opératoires des greffes
- AND.
6- le testing des muscles bi-articulaires s'effectue genou tendu pour le droit antérieur, le tenseur du fascia lata, les ischio-jambiers, les jumeaux.
7- en ce qui concerne le droit antérieur, lorsqu'il est rétracté, la flexion du genou en position de procubitus, entraîne une flexion de hanche qui fait décoller le bassin du plan de la table (signe d'Ely-Duncan).
8- dans la prise en charge en rééducation post traumatique des traumatismes du membre inférieur, il est nécessaire de bilanter les membres supérieurs et le membre inférieur sain afin de s'assurer qu'ils soient efficients afin que les aides techniques à la marche (déambulateur, rolator, cannes anglaises) puissent être utilisés et en cas de déficience partielle de l'un deux il faut le réhabiliter en préalable.
9- un réentrainement à l'effort central et périphérique doit toujours être associé à la prise en charge en rééducation post traumatique des membres.
10- une éducation du patient traumatisé des membres au chaussage, transferts, lever et couché du lit et à la prévention des chutes, est également indispensable ainsi que l'apprentissage de gestes d'auto-rééducation: glaçage, isométrie abdominale, des quadriceps et des fessiers, mobilisations actives controlatérales et des membres sains.
10- particularités suivant la localisation des fractures:
- les fractures du bassin peuvent être associées à des lésions vésico-sphinctériennes; elles ont des délais de consolidation variable en fonction de la localisation: l'arc antérieur consolide en 3 semaines, la disjonction pubienne en 6 semaines, l'arc postérieur entre 6 et 12 semaines; en attendant l'appui et si absence de contre indications, on peut proposer la balnéothérapie avec immersion totale puis partielle, le plan incliné et le renforcement isométrique en faisant varier l'angle. En début de rééducation, la mobilisation passive du membre inférieur s'effectue en flexion; ne pas mobiliser en extension jambe tendue à cause du muscle droit antérieur qui s'insère sur le bassin. Jusqu'à J45, le gain de mobilité ne doit pas dépasser 45°; ne commencer le travail actif dynamique, qu'après J90.
- les fractures du cotyle ont des délais de consolidation long de 120 jours; l'appui est autorisé au 90°jour guidé par les radiographies; d'abord appui contact, puis appui soulagé et en fin appui total à 4 mois.
- après prothèse de hanche, il ne faut pas chercher à trop gagner en amplitude sous peine de descellement (110° de flexion de hanche, 0 à 10° d'extension, c'est suffisant) et travailler la tonicité du moyen fessier en cas d'insuffisance musculaire et marche en Trendélembourg
- les fractures sous trochantériennes et tibiales inférieures sont à risque de pseudarthrose et d'AND et doivent être surveillées cliniquement et radiologiquement.
- les fractures du col du fémur Garden I et II sont des fractures stables, les fractures Garden III et IV sont instables; chez l'adulte jeune, elles seront traitées chirurgicalement par vissage de neutralisation; chez la personne âgée par prothèse, clou gamma ou vis DHS et appui précoce.
- les fractures trochantériennes sont à risque de cal vicieux.
- les fractures au voisinage du genou sont à risque d'enraidissement et d'AND.
- le renforcement musculaire contre résistance dans les fractures de l'extrémité inférieure du fémur et du tibia correspond à l'appui unipodal pour le travail du triceps sural et à l'appui bipodal pour celui du jambier antérieur.
- la spoliation sanguine dans les fractures diaphysaires du fémur est de l'ordre de 2 litres de sang qui doit être compensée en fonction des constantes ou au moins à surveiller par NFS (taux d'hémoglobine, hématocrite) et compensées en fonction des chiffres par une supplémentation en fer et en acide folique.
- en cas de mobilisation précoce intempestive, le risque est de déclancher une AND.
- si mobilisation trop tardive les risques sont représentés par la raideur post traumatique et les complications de l'immobilité.










bonjour,
RépondreSupprimerMon fils de 17 ans est actuellement en centre de formation de football au Deportivo Cali en Colombie (je suis un français de l'étranger). Le 18 juillet dernier, une vive douleur lombaire au cours d'un match l'a fait entrer à l'infirmerie du club. Après 3 semaines de kinésithérapie, comme la douleur persistait, une radio a été faite et une spondylolyse sans spondylolisthésis au niveau L5S1. a été diagnostiquée. On lui a alors ordonné de porter un corset nuit et jour. La douleur a disparu au bout de deux à trois semaines.
Aujourd'hui, 19 octobre,un scanner montre que la fracture n'est pas consolidée mais tous les autres facteurs sont au vert (pas de spondylolisthesis, disques intervertébraux normaux, pas de pression sur les nerfs ,articulations facétaires normales
Mes questions sont donc:
- combien de temps prend la consolidation de cette fracture en général ?
-quels sont les risques pour mon fils s'il continue sa carrière profesionnelle ?
En vous remerciant du temps que vous voudrez bien me consacrer.
Alain Corre
Bonsoir, je vous invite à lire attentivement l'article consacré spécifiquement à cette pathologie de la colonne vertébrale. Dr LP
SupprimerBonjour Docteur.
RépondreSupprimerDans le cadre d'une fracture du poignet (extrémité inférieur du radius) consolidé avec rétroversion de la glène radial de 6°. Qu'elle devrait être le diagnostique :Remaniement osseux où cal vicieux?
Cordialement.
Christophe CONTE.
Bonjour Christophe, vous n'avez pas du bien lire l'avis préalable, pour demander à un clinicien un avis sur des radios sans donner de renseignements cliniques (anamnèse, diagnostic, prise en charge et par qui (urgentiste ou orthopédiste), et si traitement orthopédique avez vous avez fait l'objet d'un suivi radiologique sous plâtre, si à la sortie du plâtre votre poignet est déformé et enraidi, ce qui correspond à un cal vicieux par consolidation de la fracture en mauvaise position. Dr LP
SupprimerBonsoir Docteur,
SupprimerMerci pour votre réponse et pour toutes ces informations sur votre Blog. Je voulais être succin et ne pas faire de polémique
Homme 44 ans, chute d'une échelle de 2m.
Travailleur manuel, sportif, aventurier.
Urgence CHU. Diagnostic : Fracture transverse déplacée avec trait de refend vertical et détachement d'un fragment antérieur de la jonction métaphysoépiphysaire inférieure radiale gauche avec bascule palmaire .
Opération dans le même Centre Hospitalier par un chirurgien orthopédique (assistant spécialisé)
Protocole : Deux broches antéro-postérieures, une broche styloidienne associée à 2 broches parallèles à la métaphyse afin de réduire la fracture en T (5 broches ?)
Plâtré en flexion à 30° (?)
1ère semaine : très forte douleur ++++, oedème ++++téléphone CH : les douleurs sont normales.
2° semaine : radio de contrôle; douleur +++, oedème +++
Compte-rendu : Contrôle très satisfaisant.
6° semaine : douleur ++, oedème ++, raideur ++++, poignet déformé, sensation que ce n'est pas en place, raideur poignet et doigts. Tension sur les tendons, sensation électrique.
Ablation des broches. Prescription kinésithérapie.
4°mois : douleur = 0; oedème = 0; raideur +++; poignet déformé, sensation que ce n'est pas en place, raideur poignet et doigts. Tensions sur les tendons.
Consultation: CHU service spécialisé de la main : On m'informe qu'une fracture de ce type aurait dû être réorientée vers un service spécialisé par les services d'urgence. Forte suspicion d'atteinte de certains ligaments mais trop tard car plus de 3 mois. Les raideurs, c'est de l'algodystrophie; prescription de kinésithérapie, aucune explication sur la déformation de mon poignet et mes sensations.
Pas de remise de clichés ni de compte-rendu à ma sortie. Deux lettres avec A-R.
5° mois : consultation hôpital privé service de la main.
Supprimerraideur ++ poignet déformé, sensation que ce n'est pas en place, raideur poignet et doigts.
Consultation Clinique spécialisée.
Compte-rendu radiographie : Consolidation complète de la fracture, pas de déplacement secondaire, petite hyper transparence osseuse diffuse. Rhizarthrose débutante.
Pas de compte-rendu du chirurgien remis à ma sortie, 1 lettre avec AR.
Les raideurs, c'est de l'algodystrophie; prescription kinésithérapie.
Aucune réponse sur la déformation de mon poignet et mes sensations.
8°mois : raideur doigt +. Poignet déformé et qui bloque en extension +20° et déviation radiale +20°, pronation bloquée à +45° sensation que ce n'est pas en place, raideur doigts +. Sensation que les os se touchent, quand on force dans les actes de kinésithérapie.
Compte-rendu radiologique demandé par mon médecin traitant :
Remaniement osseux extrémité inférieure du radius, Déminéralisation osseuse diffuse évoquant une algodystrophie. Absence de calcification du cartilage triangulaire.
8°mois + : Compte-rendu scanner prescrit par le chirurgien (qui m'a opéré) à ma demande en préalable d'une consultation.
Bilan : Séquelles osseuses ,en particulier sur l'extrémité radiale. Consolidation acquise et en bonne position. Signes d'arthropathie. Pincement de l'interligne radiocarpien en regard du scaphoide avec géode sur col du scaphoide faisant craindre une atteinte du cartilage. Pincement interligne articulaire entre le lunatum et la surface articulaire radiale avec petite géode en formation sur l'extrémité radiale. Arthropathie médiocarpienne avec pincement articulaire.
9°mois : Consultation avec le chirurgien qui m'a opéré (qui a changé de CH et de service rachi) raideur extrémité des doigts +, poignet déformé et qui bloque en extension +20° et déviation radiale +20°, pronation bloquée à +45°, sensation que ce n'est pas en place.
Pour le chirurgien, il n'y a pas de déformation, l'inclinaison de la glène radiale serait à 0°, pour les ligaments elle m'a dit quelle avait fait les tests de manipulation avant l'opération (?).
Pour les géodes, ce serait dû à l'impact mais que c'est long à apparaître sur les radios (?)
Prescription kinésithérapie travail extension.
J'ai demandé une prescription pour un arthroscanner. (RDV dans 15 jours, le 6 juin 2017)
Voila Docteur.
Cordialement.
Christophe Conte.
Bonjour Christophe, là c'est vraiment clair. il vous faut consulter très vite un autre orthopédiste spécialiste du poignet, car soit c'est un cal vicieux, soit une algo-dystrophie, soit les deux. Dr LP
SupprimerBonjour Docteur,
RépondreSupprimerJ'ai un rendez-vous le 8 juin 2017 avec un nouveau chirurgien orthopédiste .
Merci.
Cordialement.
Christophe Conte.
Bonsoir Docteur.
RépondreSupprimer10°mois +. Compte rendu de l'arthro-scanner :
OS ET CARTILAGES :
Il existe une arthropathie dégénérative évoluée en regard de l'interligne articulaire radiocarpien, à la fois au niveau radio-scaphoidien, mais également radio-lunaire, où il existe notamment, à ce niveau de nettes modifications de l'os sous-chondral, le produit de contraste n'opacifiant également pas cette interligne articulaire (synchodrose ?).
L'examen objective également la présence de signes d'arthropathie dégénérative au niveau de l'interligne articulaire du médiocarpe, notamment en regard de l'interligne articulaire, l'os lunatum et l'os capitatum.
TISSUS MOUS:
Intégrité du ligament scapho-lunaire, notamment de son faisceau dorsal, l'examen notant tout au plus une perforation de sa portion moyenne, d'allure dégénérative et aspécifique.
Intégrité du ligament luno-triquétral.
Le complexe triangulaire du carpe n'est pas analysable, du fait de l'absence d'opacification via l'interligne articulaire radiocarpien.
Conclusion:
Arthropathie dégénérative évoluée des interlignes articulaires radio-scaphoidien et radio-lunaire (pas d'opacification radio-lunaire via l'interligne articulaire radio-scapohoidenne:
synchondrose ?).
Intégrité des ligaments scapho-lunaire et luno-triquétral.
Complexe triangulaire du carpe n'est pas analysable, du fait de l'absence d'opacification via l'interligne articulaire radiocarpien.
10° mois +. Consultation avec un nouveau chirurgien spécialisé main et poignet .
Raideur extrémité des doigts +, poignet déformé et qui bloque en extension +20° , déviation radiale +10°(en régressions), pronation bloquée à +45°; pas de douleurs (?), sensation que ce n'est pas en place, sensation de tension musculaire, ligamentaire (ou tendineuse ?) qui remonte dans le coude parfois jusque dans l'épaule avec petite sensation électrique . Sensation que le radius appuie sur l'ulna.
Pour le chirurgien, juste un problème d'extension qui bloque à 30°, mes sensations, elles, n'ont pas lieu d'être. Ce n'est pas de l'arthrose mais de la fibrose. Il m'a prescrit un nouveau arthro-scanner à faire dans une clinique du sport car le premier ne serait pas bon car on ne peut pas voir l'état des cartilages.
Cordialement.
Christophe Conte.
Bonjour Christophe, que de temps perdu et de prescriptions d'imagerie inutile qui sont en plus interprétables par le prescripteur. Il va bien vous falloir quand même faire confiance à ce chirurgien. Il aurait été préférable aussi de poser vos questions sur l' article consacré aux lésions des ligaments intrinsèques du poignet, en prenant bien soin de lire attentivement au préalable l'article et les différents commentaires. Dr LP
SupprimerBonjour Docteur.
RépondreSupprimerJe vais consulter ce chirurgien qui m'a prescrit ce deuxième scanner le 26 juin 2017.
Pour la confiance on verra ? (cela commence à être un problème psychologique et philosophique pour moi).
Je souhaiterais que vous me conseilliez un autre chirurgien sur Toulouse, Nantes, ou Paris.
Si on se réfère au premier arthro-scanner, il n'y a pas d'atteinte des ligaments scapho-lunaire et luno triquetal mais les complications habituelles comme si ces derniers étaient endommagés, synchodrose (radio-lunaire ), arthrose type 4 et 2 (radio-scaphoïde radio-lunatum et lunatun-capitum ) en 10 mois ( dans 10 ans ? ).
De nombreuses études ont démontré les complications d'un cal vicieux articulaire du radius sur le plan radial et frontal.(rétroversion-antéversion, inclinaison ligne bistoidienne.) ce qui a permis de fixer les objectifs anatomiques auxquels se réfèrent les chirurgiens. (Pour mon cas ?)
Mes recherches ne me donnent pas grand chose sur les possibilités qui sont offertes à mon stade.
Ostéotomie pour revenir à une anatomie acceptable avec les ligaments sains, mais avec les cartilages abîmés (?????)
Arthrodèse des os du carpe ou arthrodèse radius-lunatum ou arthrodèse radius-lunatum et scaphoïde avec des ligaments sains (?????)
Laisser comme c'est avec une dégénérescence (remaniement) rapide du reste des os de la main et peut-être les ligaments aussi (?????)
Autre (?????).
Une question me préoccupe, c'est l'absence de douleur (c'est une chance à la vue de tous les commentaires qui sont postés sur ce blog et ailleurs, pour moi sur une échelle de 1 à 10 je dirai 1, avec une arthrose de stade 3 et 4..( ????? )
Pouvez-vous me confirmer que l'examen approprié pour faire une étude des liaisons nerveuses est un électromyogramme à effectuer chez un neurologue ? Ceci afin de déterminer quels nerfs sont sectionnés et de savoir où ? Qui peut me prescrire cet examen?
Digression : - Dans tout mon parcours, le seul praticien qui m'a ausculté mon poignet, c'est l'interne qui a fait l'ablation des broches .....Tous les chirurgiens, radiologues; et mon médecin traitant ne m'ont jamais ausculté malgré mes demandes (parfois insistantes) d'auscultation et d'explication sur la déformation de mon poignet, se réfugiant derrière les radiographies pour établir le diagnostic
Un clinicien n'aurait pas pu nier l'évidence de la déformation de mon poignet.
Docteur, je vous remercie.
Cordialement.
Christophe Conte
Bonjour Christophe, attendez ce que va vous dire le chirurgien à votre prochaine consultation de juin et en fonction de ce qui va être décidé, si vous avez besoin d'un autre avis, je vous conseille sur Paris, le Dr Didier Fontès, incontestablement une grosse pointure chirurgicale dans les problèmes de poignet. Dr LP
SupprimerBonjour Dr Pallure
RépondreSupprimerJe voulais vous tenir informée de ma méralgie parésthésique; J'ai fais une infiltration echo guidée à la cortisone jeudi dernier. Dès que le produit anesthésiant a été infiltré cela a tout de suite calmé la méralgie. l'infiltration n'a pas été douloureuse du tout comme vous me l'aviez dit. par contre juste des insomnies et rougeurs au visage pendant quelques jours. pour l'instant cela semble avoir soulagé l'inflammation. merci en tout cas pour votre aide précieuse qui m'a vraiment permis de me diriger vers un rhumatologue car je pensais que c'était un neurologue, et de gagner beaucoup de temps et eviter l'errance médicale. quand on connait la pathologie cela fait gagner un temps fou!