Une majorité des traumatismes sportifs bénins sont pris en charge par les médecins de famille, bien aidés par les kinésithérapeutes de proximité.
A un stade au-dessus, les facultés de médecine ont formé des médecins du sport capables de prendre en charge de manière spécifique la diversité de la pathologie sportive.
Quant aux sportifs de haut niveau, ils disposent le plus souvent au sein de leur fédération de personnel médical hautement qualifié et de structures d’une exceptionnelle qualité, qu’elles soient privées ou hospitalières comme le sont les services de chirurgie orthopédique et de traumatologie du sport de l’Hôpital Foch de Suresnes, pionniers avec le Pr Kouvalchouk en matière de prise en charge des sportifs, celui de la Pitié Salpétrière de l’assistance publique des Hôpitaux de Paris (Dr Rodineau, Pr Saillant) et le service de traumatologie sportive de Saint Maurice dans le 94 et bien d’autres.
En général au sein de chaque centre hospitalier universitaire régional, il existe des unités qui prennent en charge les accidentés du sport et disposent de tous les moyens nécessaires, humains et matériels (échographie, scanner, IRM) pour une prise en charge optimale.
A souligner également que dans la plupart des Universités médicales, il existe un enseignement spécifique et de qualité de la traumatologie sportive avec délivrance de diplômes universitaires ou inter-universitaires dont l’un des plus fameux est celui de Paris VI Pitié- Salpétrière dont la réputation a dépassé largement nos frontières.
A signaler également l’existence de la société française de traumatologie du sport dont les membres excellent dans la prise en charge des traumatismes sportifs.
A ce propos, dans la prise en charge médicale d’un traumatisme sportif, la règle des 3M de la Pitié- Salpétrière vaut la peine d’être rappelée: quel malade? quel mécanisme lésionnel? quel médecin est le plus à même de prendre en charge de manière optimale le sportif traumatisé?:
- Quel malade: il est certain que la prise en charge d’un traumatisé du sport sera différente suivant que l’on à faire à un enfant, un adulte jeune, un vétéran particulièrement actif, une personne du sexe féminin avec les priorités qui sont les siennes, un sportif du dimanche ou un athlète de haut niveau dont la pratique de son sport est souvent la raison d’être.
- Quel mécanisme lésionnel: c’est une étape essentielle qui va conduire le médecin sur la piste lésionnelle la plus vraisemblable, soit parce que la lésion est liée à un traumatisme unique et violent dont les signes immédiats et l’évolution à court terme vont faire envisager tel ou tel diagnostic, soit qu’il s’agisse d’une lésion de sur-utilisation par répétition d’un même geste qui aboutit à une lésion micro-traumatique à expression douloureuse. Il appartiendra au clinicien de retrouver la structure qui souffre à travers l’étude du geste professionnel ou sportif à l’origine du conflit.
- Quel médecin doit intervenir: cela va dépendre bien sûr de ce qui a été dit précédemment, à savoir quel malade, quelle maladie et donc quelle lésion, quel sera le médecin le plus adapté qui conservera jusqu’à son terme la conduite du traitement pour un dénouement satisfaisant: soit le médecin généraliste, soit le médecin du sport, soit le médecin de rééducation ou le chirurgien spécialisé à qui incombera par ailleurs le choix en fonction de la lésion suspectée et en cas de négativité ou d’insuffisance de l’imagerie de premier recours et uniquement si une amélioration par une thérapeutique spécifique est envisageable, de prescrire l’imagerie complémentaire de second niveau qui emportera la certitude du diagnostic: scanner, arthrographie, électro-myogramme, arthro-scanner, IRM, arthro-IRM qui sera le plus directement utile pour résoudre le problème thérapeutique présenté par le patient traumatisé.
EPIDEMIOLOGIE
Une enquête épidémiologique nationale sur les traumatismes liés à la pratique sportive sur plus de 7000 dossiers a permis de dégager un sujet à risques : « homme jeune, âgé de 15 à 24 ans, qui pratique des sports collectifs ou de loisirs ».
Dans cette enquête, les lésions traumatiques, les plus fréquentes sont :
- les entorses : 25%,
- les lésions musculaires (contusions, contractures, élongations, déchirures) : 23%
- les tendinopathies : 22%.
- les fractures représentent 5% de l’ensemble des traumatismes.
- les luxations, peu fréquentes restent des « urgences chirurgicales » avec dégâts capsulo-ligamentaires importants et complications vasculo-nerveuses potentielles.
En ce qui concerne l’étiopathogénie des traumatismes sportifs, les principales causes sont
- la technique gestuelle imparfaite
- la surcharge de travail
- la surface de jeu
- le matériel
- l’échauffement
- la préparation physique
Enfin sur la plan topographique:
- 50% des traumatismes touchent le membre inférieur
- 22% le membre supérieur,
- 14% la colonne vertébrale.
Dans des documents édités par la CNAM des travailleurs salariés, les accidents liés à la pratique sportive ne représentent que 14% de l’ensemble de la traumatologie, la majorité, soit 61%, sont des accidents de la vie domestique.
La lésion la plus fréquente est l’entorse de cheville. A ce propos, un consensus médical a permis d’édicter un certain nombre de règles: les règles d’OTTAWA, qui, si elles sont appliquées, évitent la prescription de radiographies, parfaitement inutiles sur des lésions le plus souvent bénignes (simple foulure).
LES DIFFERENTES LESIONS TRAUMATIQUES
Une bonne compréhension des différentes lésions traumatiques des sportifs, suppose un préalable d’importance, celui d’une bonne connaissance de l’anatomie .
I/ Les fractures
Classification de Garden des fractures du col du fémur
1) Généralités sur les fractures
Elles représentent, nous l’avons vu, 5% de la traumatologie du sportif.
Exemple de fracture des os de l'avant-bras, et réparation (Plaques et vis)
Une fracture est une rupture dans la continuité d’un os, avec impossibilité plus ou moins absolue d’utiliser le segment squelettique intéressé. Lorsqu’elles intéressent un os long, par exemple l’humérus, on distingue différentes variétés topographiques : les fractures diaphysaires qui interrompent l’os long à sa partie moyenne; les fractures épiphysaires qui siègent à l’une des 2 extrémités , ce sont donc des fractures articulaires ; les fractures dia-épiphysaires qui siègent à l’union de la diaphyse et d’une épiphyse correspondant chez l’enfant au décollement épiphysaire.
Enfin, les fractures apophysaires qui détachent une saillie osseuse, siège d’une insertion musculaire dans le cas de l’humérus: fracture du trochiter ou du trochin par exemple.
On peut également classer les fractures suivant le déplacement: fractures avec déplacement et fractures sans déplacement dite engrenées dont le diagnostic clinique est difficile et nécessite le recours aux radiographies.
On distingue également les fractures totales ou complètes que l’on oppose aux fractures incomplètes ou partielles qui, elles, ne traversent pas l’os de part en part comme par exemple la fracture en bois vert chez l’enfant qui rappelle la manière dont se rompent les branches nouvelles au printemps (à l’inverse, l’os de la personne âgée, casse comme du bois sec).
Dans une fracture en bois vert, une seule corticale se rompt, celle de la convexité, tandis que celle de la concavité résiste et plie. L’étui périosté résiste: la fracture en bois vert de l’enfant est donc une fracture sous-périostée.
Au voisinage des épiphyses, il existe des fractures tassement caractérisées par l’écrasement des travées osseuses qui sont parfois difficiles à reconnaître même à la radiographie (fracture métaphysaire en motte de beurre de l’enfant).
Enfin une fracture est dite fermée lorsque la peau est intacte et ouverte quand la fracture communique avec l’extérieur à travers une plaie des parties molles des téguments.
Le mécanisme lésionnel des fractures correspond :
- soit à un mécanisme direct: l’agent traumatisant vient frapper l’os qui cède au point d’impact.
- soit à un mécanisme indirect:
1- par compression axiale: c’est le cas souvent des fractures des os courts: corps vertébraux, os du carpe ou du tarse, ou fractures parcellaires des massifs épiphysaires des os longs,
2- par élongation liée en général à une contraction musculaire violente, par exemple rupture de la styloïde du 5ème métatarsien (contraction violente du muscle court péronier latéral). Ici le tendon résiste mais arrache sa zone d’insertion.
3- par torsion avec rotation axiale d’une extrémité d’un os long, comme on a pu le voir longtemps dans les accidents de ski où le corps tout entier pivotait autour d’une jambe immobilisée par le ski et sa chaussure.
Il existe également des fractures liées à des contraintes répétées par sur-utilisation que l’on appelle fractures de fatigue qui se rencontrent chez les sportifs d’endurance ou chez les militaires (fractures de la base du 2ème, 3ème ou 4ème métatarsiens). Enfin il existe des fractures pathologiques dites spontanées qui surviennent sur un os fragile dit «pathologique» pour un traumatisme minime voire sans aucun traumatisme comme dans les fractures de l’ostéoporose (poignet, col du fémur, vertèbres, après traitement cortisonique prolongé).
En matière de fractures, l’examen radiographique est indispensable au diagnostic.
Dans certains cas, il faut savoir demander des incidences spéciales comme dans les fractures du scaphoïde du poignet ou des clichés retardés par rapport au traumatisme, certaines fractures ne se révélant qu’au bout de quelques jours ou semaines.
2) Evolution des fractures.
Correctement réduite et contenue, une fracture consolide par formation d’un cal osseux, après va commencer la phase de récupération fonctionnelle. La contention est aisée dans la fracture transversale et peu déplacée; un simple plâtre est suffisant, avec surveillance radiographique et clinique afin de dépister tout déplacement secondaire.
Inversement, bon nombre de fractures sont d’emblée instables et leur contention va nécessiter d’autres moyens que le plâtre:
1- soit extension continue en prenant appui sur des branches trans-osseuses
2- soit fixateurs externes en prenant appui sur des séries de fiches
3- soit ostéosynthèse par une vis, une plaque ou un clou centro-médullaire.
La plupart des fractures consolident au bout de deux à quatre mois suivant leur localisation.
Les critères de consolidation étant avant tout cliniques avec disparition de toute mobilité anormale et radiologiques, dont les critères de consolidation sont souvent en retard par rapport aux critères cliniques.
Dans un certain nombre de cas, l’évolution des fractures peut être défavorable avec:
1- soit un retard de consolidation lorsque le foyer de fracture est encore le siège d’une mobilité anormale au delà des délais habituels.
2- soit une pseudarthrose qui correspond à l’absence définitive de consolidation aboutissant à la création d’une fausse articulation, siège d’une mobilité plus ou moins importante.
Cela va de la pseudarthrose complète, siège d’une hypermobilité, à la pseudarthrose fibreuse serrée où la mobilité anormale est plus difficile à mettre en évidence.
Il existe des facteurs favorisant ces problèmes de consolidation :
1- Ce peut être des facteurs généraux avec en particulier certains troubles endocriniens ou liés à l’âge avec une rapidité de consolidation moindre chez les personnes âgées.
2-Les facteurs locaux ont une plus grande importance, en particulier dans les fractures de jambe lorsque le trait de fracture siège à l’union tiers moyen/tiers inférieur du tibia ou suivant le type de fracture (fractures multi-fragmentaires ou comminutives, fractures à double étage).
3- La fracture ouverte, l’infection du foyer est également un facteur favorisant.
4- Enfin il existe des facteurs iatrogènes liés à des erreurs thérapeutiques par insuffisance de réduction, par interposition musculaire dans le foyer de fracture ou par traction maintenue trop longtemps; mais aussi par insuffisance d’immobilisation, par ablation prématurée de l’appareil de contention et également par ostéosynthèse imparfaite.
Certains types de fractures sont exposés à une complication particulière: la nécrose ischémique. Il s’agit d’un fragment osseux qui ne reçoit plus son apport artériel, interrompu du fait du traumatisme. Il va alors mourir sur place et se comporter comme un corps étranger empêchant la consolidation. Cette nécrose ischémique s’observe surtout lors des fractures épiphysaires du col du fémur, dans les fractures des os courts (scaphoïde et semi-lunaire du poignet), dans certains fractures diaphysaires à double étage où le fragment intermédiaire est mal nourri. Radiologiquement le fragment nécrosé apparaît plus dense et plus opaque que l’os avoisinant.
Enfin le cal vicieux, correspond à une fracture ayant consolidé en mauvaise position souvent par défaut de réduction ou par déplacement secondaire sous plâtre.
3) fractures très souvent rencontrées en milieu sportif
Pour le membre supérieur on retrouve le plus souvent :
- des fractures de la clavicule (vélo, cheval, moto, judo, rugby, football) par choc direct sur le moignon de l’épaule ou mécanisme indirect secondaire à une chute.
fracture de la clavicule (vélo, rugby....)
- des fractures isolées du trochiter de l’humérus par chute directe sur le moignon de l’épaule.
- des fractures du scaphoïde et ses pièges diagnostiques par chute sur le talon de la main évoquée de principe devant tout traumatisme du poignet, jusqu'à preuve radiologique du contraire.
- des fractures de l’apophyse unciforme de l’os crochu du poignet, également piège diagnostique chez les golfeurs au niveau de la main gauche, chez les joueurs de base ball ou de squash par microtraumatismes répétés ou choc unique et violent sur le manche de la raquette; chez les volleyeurs, les rugbymen par chute sur la main.
- pour le bassin on retrouve des arrachements osseux chez les jeunes sportifs pratiquant l’athlétisme, le patinage artistique, le football, la natation; les apophyses ne sont pas encore soudées au bassin et constituent un point faible dans la chaîne muscle-tendon-os. Le mécanisme lésionnel est celui d’un effort violent qui concerne un muscle poly-articulaire qui se contracte de manière asynchrone avec le muscle antagoniste: couturier et facia lata arrachent l’épine iliaque antéro supérieure; le tendon direct du droit antérieur emporte l’épine iliaque antéro inférieure; les ischio jambiers fracturent la tubérosité ischiatique.
- pour le rachis il existe une variété de fractures de fatigue de l’enfant hyperactif, c’est la spondylolyse de l’isthme vertébral de L5 surtout ou de L4 qui touche 7% de la population générale en particulier masculine et qui s’accompagne d’un glissement vers l’avant du corps vertébral et de l’arc vertébral postérieur (spondylo-listhésis) et donc la traduction clinique est variable: de rien du tout à une lombalgie voire une névralgie sciatique. Ce pourcentage passe de 7 à 20% dans les sports dits «lordosants»: gymnastique, judo, haltérophilie, saut en hauteur, triple saut.
- pour le membre inférieur, on rencontre des fractures de fatigue sur le tibia, les os du pied dont les métatarsiens.
F. de fatigue du tibia F. de fatigue du Calcanéum
F. de fatigue métatarsiens Diagnostic par la scintigraphie
- des fractures du calcanéum graves fonctionnellement après chute violente sur les talons: escalade, deltaplane, parapente, et qui laissent des séquelles à type d’enraidissement du coup de pied.
- des fractures du scaphoïde tarsien, le plus souvent parcellaires et potentiellement dangereuses pour la marche, la course à pied et les sauts.
- des fractures de la base du 5 ème métatarse emportée par une contraction violente du puissant muscle court péronier latéral, muscle éverseur du pied.
- des fractures de la malléole latérale, isolées par choc direct, ou plus souvent par mécanisme indirect avec lésions associées de l’autre malléole ou des ligaments de la cheville et du pied.
Importance ici de l’application des règles d’Ottawa.
Règles d’Ottawa :
Une application stricte de ces règles permet d’exclure une fracture de cheville ou du moyen pied et en corollaire de ne pas demander un examen radiologique dont le coût financier est énorme en France (1,3 Million d’euros par jour pour 6000 entorses par jour).
Devant un traumatisme de la cheville, on demande des radiographies si
- âge inférieur à 16 ans et supérieur à 55 ans.
- impossibilité d’effectuer 4 pas de suite lors de la survenue du traumatisme ou lors de l’examen clinique.
- douleur exquise à la palpation sur 6 cm du bord postérieur des 2 malléoles.
- douleur exquise à la palpation de la base du 5ème métatarsien sur le bord latéral du pied.
- douleur exquise à la palpation du scaphoïde tarsien sur le bord médial du pied.
- douleur exquise à la palpation de la partie supérieure du péroné.
Les fractures de l'enfant sont développées dans un autre article
II/Les luxations
Une luxation est une perte permanente des rapports normaux des surfaces articulaires, en un mot cela correspond au déboîtement de l’articulation.
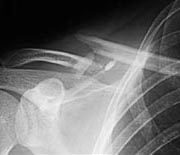
Luxation gléno-humérale de l'épaule gauche avec signe de l'épaulette
Ce déboîtement peut être complet lorsque les surfaces ont perdu tout contact entre elles ou incomplet quand il s’agit d’une sub-luxation, les extrémités articulaires restant en contact par une partie de leur surface. Les luxations s’accompagnent le plus souvent de dégâts capsulo-ligamentaires.
Radiographie d'une Luxation antérieure sous-coracoïdienne de l'épaule gauche
Le diagnostic clinique est souvent facile devant une déformation caractéristique qui est bien visible lorsque les articulations sont superficielles comme celle de l’épaule et du genou.
Devant toute luxation, il faut rechercher systématiquement et immédiatement une complication nerveuse ou vasculaire.
La radiographie est également indispensable, elle confirme le diagnostic et élimine certains diagnostics différentiels (entorse ou fracture articulaire isolée); elle permet aussi de reconnaître des fractures associées aux luxations.
Ces luxations doivent être traitées en urgence et réduites le plus souvent sous anesthésie générale qui seule permet un relâchement musculaire complet.
La réduction doit être contrôlée par des radiographies. L’immobilisation doit être suffisamment longue pour permettre la cicatrisation capsulo-ligamentaire.
La rééducation est souvent indispensable si l’on veut avoir les meilleures chances de récupération totale.
Malgré tout, après luxation, certaines articulations restent instables et évoluent vers la luxation récidivante (épaule, articulation fémoro-patellaire, articulation temporo-maxillaire).
La fréquence des récidives de luxation pour des traumatismes de plus en plus minimes obligent le plus souvent à une stabilisation chirurgicale.
III/ Les entorses
Une entorse est une lésion capsulo-ligamentaire produite par un traumatisme articulaire n’ayant pas abouti à une luxation.
Il n’y a donc pas de perte permanente de contact des surfaces articulaires.
On distingue les entorses graves qui correspondent à la rupture d’un ou plusieurs ligaments qui va compromettre la stabilité de l’articulation.
Rupture (entorse grave) du ligament croisé antérieur du genou
Les entorses bénignes correspondent à des ligaments qui ne sont pas rompus mais seulement étirés et détendus, ce qui ne compromet pas définitivement la stabilité articulaire.
Certaines articulations sont particulièrement exposées aux entorses: genoux, chevilles (règlesd’OTTAWA), acromio-claviculaires, coudes, poignets, articulations des doigts, rachis. Certains ligaments sont particulièrement touchés: ligament latéral interne du genou, faisceau antérieur du ligament latéral externe de la cheville, faisceau moyen du ligament latéral interne du coude.
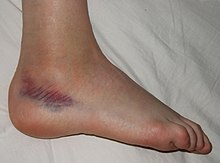
Entorse externe bénigne de cheville
Le mécanisme lésionnel d’une entorse correspond le plus souvent à un mouvement forcé qui va mettre sous tension exagérée un ligament ou un groupe ligamentaire.
Le ligament résiste mais subit néanmoins une élongation avec perte de son élasticité voire rupture partielle lors de l’entorse bénigne.
Lorsque le ligament cède, c’est l’entorse grave avec soit rupture complète, franche; ou irrégulière, soit désinsertion au ras de l’os, soit arrachement de l’insertion osseuse.
La capsule elle-même est souvent déchirée, ainsi que la synoviale d’où hématome intra-articulaire s’il n’y a pas de brèche capsulaire; apparition d’une ecchymose lorsqu’il y a brèche capsulaire. Une réaction vasomotrice est à l’origine de l’œdème péri-articulaire.
IV/ Les tendinopathies
Image de gauche: tendinopathie du tendon d'Achille; image de droite: rupture
Sur le plan anatomique, le tendon est la portion fibreuse qui relie un muscle à l’os.
Il est le plus souvent contenu dans une gaine au sein de laquelle il glisse, glissement favorisé par un liquide lubrifiant sécrété par la gaine et appelé synovie. Ethymologiquement, une tendinite correspond à une inflammation du tendon. Si la gaine du tendon est touchée, on parle alors de ténosynovite, ce qui signifie que le terme de tendinite est impropre: il vaut mieux dès lors parler de tendinopathie.
Elles font partie des troubles musculo-squelettiques.
Nous avons vu que les tendinopathies sont très fréquentes en pathologie sportive et touchent préférentiellement les tendons de la coiffe des rotateurs de l’épaule, les tendons épicondyliens latéraux du coude, les tendons du poignet, le tendon rotulien et quadricipital du genou et le tendon d’Achille au niveau de la cheville.
Le plus souvent, les tendinopathies sont liées, en particulier chez les sportifs, à la répétition d’efforts. Ce sont donc des lésions de sur-utilisation.
A noter que certains médicaments (les Fluoroquinolones) sont aussi de grands pourvoyeurs de tendinopathie et de ruptures tendineuses.
Leur diagnostic est essentiellement clinique: ce sont, à l’interrogatoire, les stades de Blazina :
- stade 1 : douleur après l’effort,
-stade 2 : douleur en fin d’effort,
- stade 3 : douleur permanente pendant et après l’effort,
-stade 4 : rupture.
et à l’évaluation clinique, c’est la classique triade symptomatique: douleur à la contraction résistée, à l’étirement, à la palpation du tendon.
Lorsque la tendinopathie est évoluée, il est classique de demander des examens complémentaires: d’abord des radiographies qui peuvent mettre en évidence des calcifications ou montrer des signes indirects de rupture partielle ou totale des tendons. Elles sont habituellement complétées par un examen échographique qui objective parfaitement la lésion tendineuse.
Le recours à l’IRM ne s’impose que si la lésion tendineuse relève de la chirurgie (et dans ce cas c’est au chirurgien à poser l’indication et non pas au médecin de 1er recours comme préconisé par la règle des 3M).
Sur le plan thérapeutique, ce sont des lésions difficiles à soigner. Les thérapeutiques les plus utilisées sont les anti-inflammatoires locaux et par voie générale, les antalgiques, les infiltrations cortisoniques, la kinésithérapie (massages transverses profonds, différentes techniques d’étirement et de stretching, renforcement excentrique de Stanish,
la cryothérapie par refroidissement, l’électrothérapie, les ultra-sons, les contentions).
Le meilleur traitement des tendinopathies reste le repos toujours indispensable que l’on peut compléter par la pose d’une orthèse de contention.
Dans des cas particulièrement rebelles, il est également possible de recourir à l’injection de toxine botulinique dans le point moteur du muscle dont dépend le tendon; cela entraîne une faiblesse élective du muscle et par conséquent une moindre traction sur son tendon. Certaines structures médico sportives utilisent depuis quelques années des injections de PRP ( dérivés sanguins) avec des résultats intéressants.
V/ Les lésions méniscales du genou
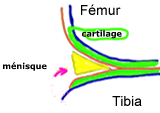
Les ménisques sont des fibrocartilages en forme de demi-lune qui s’interposent entre l’extrémité inférieure du fémur et l’extrémité supérieure du tibia de manière à amortir et répartir les différentes contraintes exercées sur le genou. Ils sont au nombre de deux :
Le ménisque interne ou médial qui a la forme d’un « C » .
Sur le plan anatomique, il adhère fortement au plan capsulo-ligamentaire interne, si bien que le plus souvent une lésion du compartiment interne du genou touche à la fois le ligament latéral interne et le ménisque interne.
Le ménisque externe quant à lui, a une forme en « O ».
Il est donc morphologiquement plus fermé que le ménisque interne. Sur le plan anatomique, il n’adhère pas au plan ligamento-capsulaire externe et par conséquent il est nettement plus mobile et recule de 12 mm lors de la flexion tandis que le ménisque interne ne recule que de 6 mm. Il a aussi la particularité d’être sujet aux anomalies (ménisque discoïde avec traduction radiologique).
Imagerie
Dans les traumatismes du genou, le mécanisme lésionnel le plus fréquent est celui d'un traumatisme en torsion (twist), qui va déchirer le ménisque en commençant par sa partie postérieure (corne postérieure). Ces lésions traumatiques sont évolutives et se complètent vers l’avant pour aboutir à la lésion dite en «anse de seau» dont la traduction clinique est un blocage du genou. Avec l’âge, les ménisques dégénèrent et se fissurent horizontalement de dedans (versant libre) en dehors (mur périphérique). Si quelques gouttelettes de synovie passent à travers une brèche capsulaire, il va y avoir formation d’un kyste méniscal visible.
D’une manière générale, la tendance actuelle sur le plan thérapeutique est de s’abstenir sur le plan chirurgical lorsque la lésion méniscale est limitée à la corne postérieure.
Si la lésion déborde vers l’avant et si le sportif est gêné dans sa pratique comme dans les sports de pivot, il est légitime de procéder à une méniscectomie partielle tout en étant très économe dans le geste chirurgical.
Les médecins du sport traitent bon nombre de lésions méniscales par des infiltrations de corticoïde pour vaincre l'inflammation réactionnelle ou mieux par des injections d’acide hyaluronique qui constituent une excellente alternative à la chirurgie. Enfin dans certains cas résistant à l'acide hyaluronique, des injections de PRP peuvent être proposées
A noter que la réparation chirurgicale du ménisque externe peut s’accompagner de chondrolyse aiguë (complication redoutable, secondaire surtout lorsque la reprise de l’activité physique ou sportive est trop précoce avant le 3ème mois). La chondrolyse érode tout le cartilage et dure un an. La ponction ramène une substance semblable à de la neige et aboutit à une arthrose fémoro-tibiale externe rapide qui compromet l’avenir sportif.
VI/ Les accidents musculaires dans la pratique sportive (voir aussi sur le blog les articles spécifiques consacrés aux accidents musculaires des IJ, Droit fémoral, Adducteurs et Triceps sural du mollet)
Claquage des ischio-jambiers
Ils sont de 3 sortes:
- Les lésions musculaires sans atteinte anatomique,
- Les accidents musculaires intermédiaires,
- Les lésions musculaires avec atteinte anatomique (élongation, claquage, ruptures).
Il existe une classification clinique et paraclinique nouvelle des accidents musculaires de la Pitié Salpétrière de Rodineau en 4 stades à la phase aigue; ils font l'objet d'un chapitre à part.
Enfin notion capitale et ignorée de la plupart des thérapeutes, un muscle casse, parce qu'en son sein, il présente des dystrophies du syndrome céllulo-téno-péristo-myalgique (SCTPM) de Maigne, en relation avec une dysfonction segmentaire au niveau d'un joint inter-vertébral, (L3/L4 pour le droit fémoral) et de la charnière thoraco-lombaire (L1/L2, pour les muscles adducteurs), la plupart du temps d'origine discale, dysfonction et SCTPM qu'il faudra dépister, traiter et surveiller si l'on veut éviter les claquages itératifs (confer l'article, bases médicales des blessures en athlétisme).
CONCLUSION : REGLES D’OR
En matière de traumatologie sportive, les règles d’or sur le terrain sont
- l’arrêt immédiat de l’activité
- la pose d’une vessie de glace avec un pansement compressif
- l’immobilisation dans une attelle dans les cas sévères.
POINTS ESSENTIELS+++
L’activité physique et sportive est un fait de société, pratiqué par un grand nombre de nos concitoyens de tous âges , de tous sexes et de tous niveaux avec un profil type particulièrement exposé aux traumatismes sportifs: homme jeune, sportif de loisir ou de sports collectifs. Chaque année, 3.5 millions de jeunes athlètes de moins de 14 ans sont traités aux Etats Unis pour cause de blessures sportives (sources luxembourgeoises) et 50% des blessures observées chez les jeunes athlètes sont des blessures de surcharge (micro-traumatologie) par évolution délétère de la pratique sportive chez les jeunes:
- spécialisation précoce
- saisons de plus en plus longues
- absence de coupure entre les saisons
- engagement dans plusieurs équipes
- pression de l’entourage
A coté des traumatismes sportifs par mécanisme lésionnel unique et violent et signes cliniques immédiat, il existe de plus en plus des lésions plus sournoises de sur-utilisation (dysentraînement) comme les tendinopathies, les fractures de fatigue chez les adultes (à l’exemple de ce que l’on retrouve dans la vie professionnelle avec les accidents musculo- squelettiques) et des ostéo-chondroses en période de croissance chez les jeunes sportifs.
Tous les éléments du système locomoteur (os, articulations, tendons, ligaments, muscles, ménisques, aponévroses, etc) peuvent être touchés avec des degrés de sévérité variables.
Une majorité de lésions tendino-périosto-musculaires sont sous-tendues par des dérangements inter-vertébraux et leurs conséquences dystrophiques métamériques du syndrome cellule-téno-périosto-myalgique (SCTPM) de Robert Maigne, qu'il faut dépister pour les prévenir, traiter par manipulations vertébrales ou infiltrations si nécessaire et concomitamment à la lésion périphérique et surveiller afin d'éviter l'évolution vers la chronicité ou les récidives.
Pour une lésion donnée, il existe un médecin adéquat et bien formé pour le diagnostic et la conduite à tenir: cela va du médecin généraliste ou du médecin du sport, au spécialiste: médecin ou chirurgien, du haut niveau et vigilance extrême envers tous les demi-sel pseudo-scientifiques qui gravitent dans l'entourage des clubs et des sportifs (et parfois même dans le haut niveau) et leurs techniques non évaluées scientifiquement et tous les appareils miracles qui ne font guère mieux que l'effet placébo.
Intérêt de la règle des 3M de la Pitié Salpétrière: quel Malade (son profil spécifique)? quel mécanisme lésionnel (a engendré la blessure)?, quel Médecin (ou chirurgien) est le mieux placé pour intervenir ?
Intérêt des règles d’Ottawa dans l’entorse de cheville qui est la lésion la plus fréquente dans la vie courante et des critères diagnostiques de Stiell dans les traumatismes aigus du genou.
Règles d'Ottawa pour les entorses de cheville (lésion la plus fréquente)
Le recours aux examens complémentaires de deuxième intention (scanner, IRM, etc), importante source de dépenses de santé, doit être réfléchi. Dans les traumatismes articulaires qui ne sont pas chirurgicaux d’emblée, le recours à des injections d’acide hyaluronique et en cas d'échec de ces dernières, des injection de facteurs de croissance type PRP sont des traitement de choix qui préservent au mieux l’avenir de la fonction articulaire.
L’interruption immédiate de l’activité sportive, le glaçage et le béquillage constituent les 3 règles d’or dans la dans la prise en charge d'une lésion traumatique aigüe chez un sportif.
L'utilisation de substances dopantes ou de toute technologie dans un but d'amélioration illicite de la performance est un mal absolu qui lèse une majorité d'athlètes et qu'il faut combattre sans pitié et tous ensemble (médecins, athlètes, coaches, fédérations sportives).















Aucun commentaire:
Enregistrer un commentaire